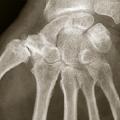
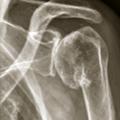
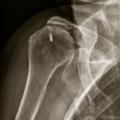
Connaître les principes du traitement de la coxarthrose, gonarthrose et arthrose digitale
Compte tenu de l’augmentation de la durée de vie de la population et d’une prévalence croissante du surpoids et de l’obésité, de plus en plus de patients sont atteints de cette maladie, qu’il ne faut pas considérer comme une fatalité. Il existe des moyens de la prévenir, et le rôle du médecin traitant est ici primordial. En outre, de nombreux moyens non médicamenteux et pharmacologiques existent pour prévenir puis retarder son apparition, et juguler la progression des destructions cartilagineuses, qui sont, à ce jour, irrémédiables. Des innovations sont en cours d’évaluation et d’autres restent attendues dans la prise en charge de l’arthrose, dont le traitement le plus radical reste cependant encore le remplacement prothétique. Les essais thérapeutiques avec greffes de cellules souches et reconstruction de cartilage articulaire ne sont en effet pas encore à la hauteur des espoirs générés à leurs débuts.
Actuellement, le coût de cette pathologie est important pour la société. Même si la pharmacopée actuelle repose sur des molécules peu coûteuses, elle concerne un vaste nombre de patients. Il n’existe pas encore de biomédicament ayant une indication dans l’arthrose, contrairement à la polyarthrite rhumatoïde ou aux spondyloarthrites. Là encore, les innovations issues de la recherche médicale sont attendues pour diminuer le handicap lié à cette maladie, l’absentéisme au travail et la perte d’autonomie qu’elle engendre définitivement chez les personnes les plus âgées.
Différentes localisations de l’arthrose
Coxarthrose
Examen clinique
La douleur typique de la coxarthrose s’exprime essentiellement au pli de l’aine et irradie vers la face antérieure de la cuisse. La douleur peut aussi irradier vers la face antéro-interne de la cuisse et peut, dans certains cas, s’exprimer uniquement en regard du genou. On parle alors de douleurs projetées. Les douleurs en regard du grand trochanter ou sur la face postérieure de la cuisse doivent faire évoquer d’autres diagnostics. Les douleurs sont « d’horaire mécanique », c’est-à-dire sans réveil nocturne spontané et avec une durée de « dérouillage matinal articulaire » de moins de quinze minutes.L’examen clinique recherche, en position debout, une boiterie à la marche, une attitude vicieuse en flessum et/ou en rotation externe de la hanche. En position couchée, une reproduction de la douleur lors de la mobilisation de la hanche, voire une limitation douloureuse des amplitudes articulaires, est recherchée. Les scores fonctionnels de Lequesne et du Western Ontario and McMaster Universities Arthritis Index (WOMAC) sont très utilisés pour évaluer l’impact généré par cette pathologie.
Imagerie
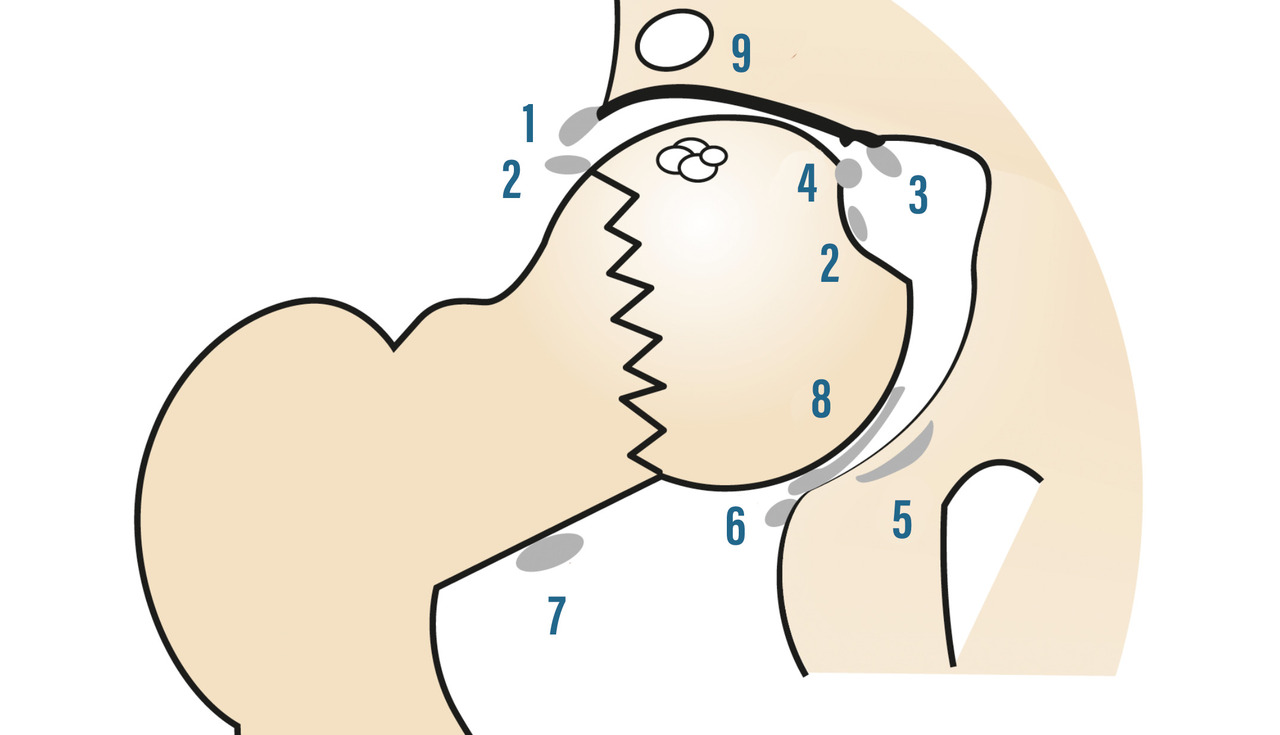
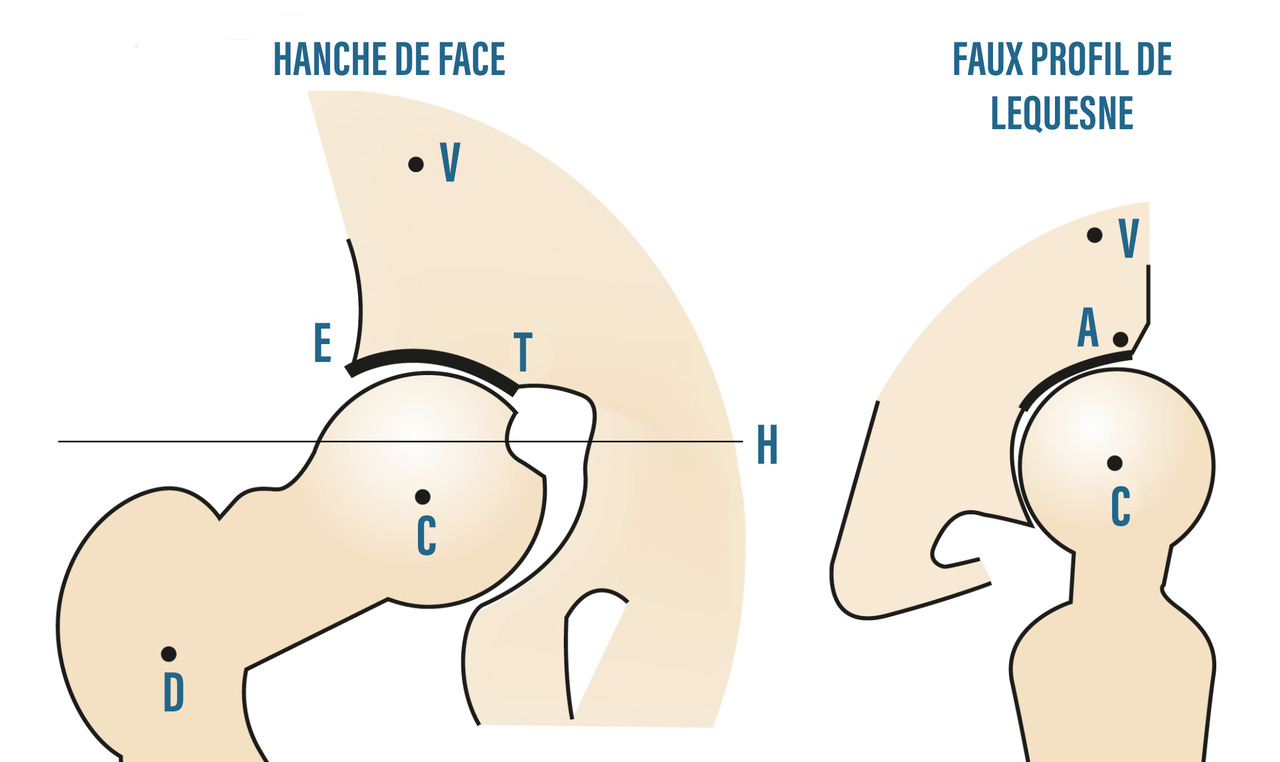
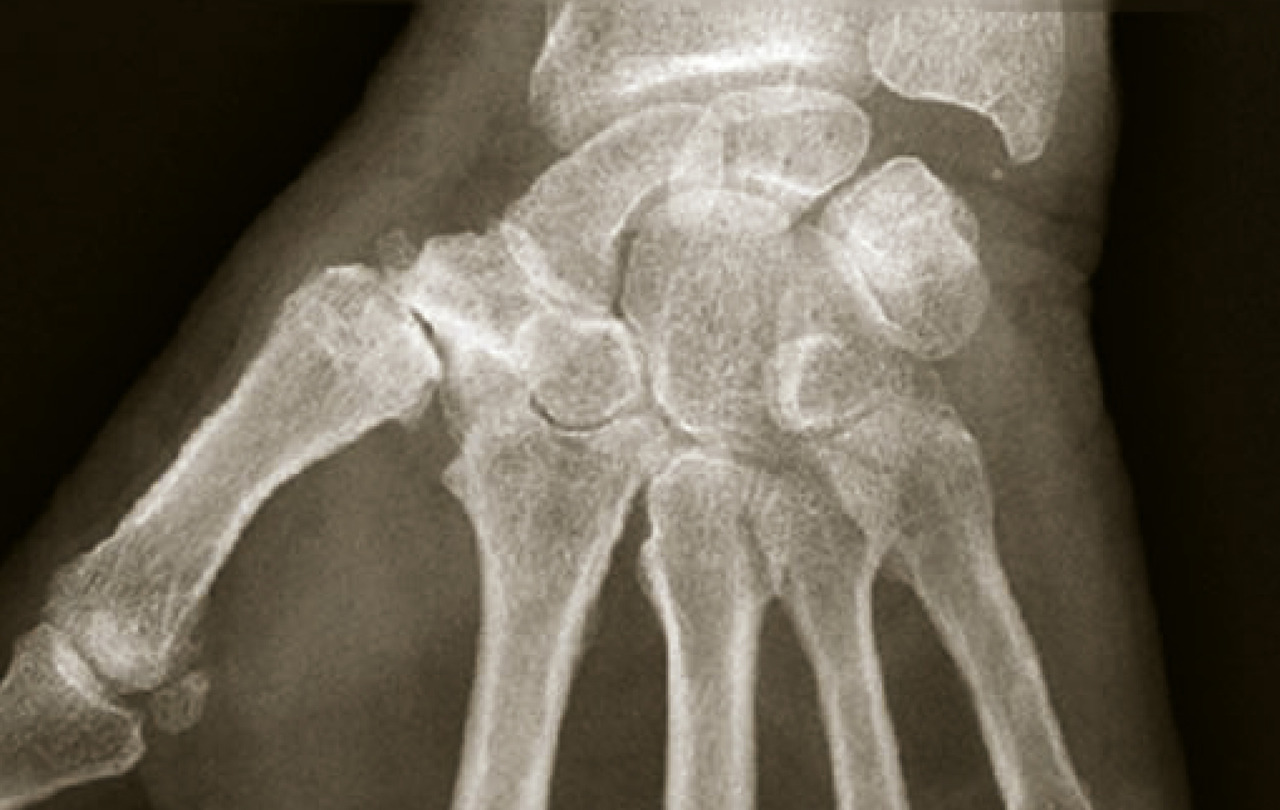
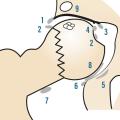
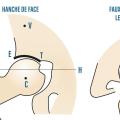
La radiographie standard est l’examen de base et est bien souvent suffisante. Il n’est pas légitime de demander en première intention un scanner ou une imagerie par résonance magnétique (IRM) de la coxofémorale. Il faut demander des clichés du bassin de face en charge, ainsi que des clichés de la hanche de profil (« faux » profil de Lequesne mais vrai profil de hanche). Ils permettent de rechercher, dans un premier temps, les quatre signes cardinaux radiographiques de l’arthrose : pincement articulaire localisé (supéro-externe le plus souvent mais parfois supéro-interne), ostéocondensation de l’os sous-chondral, géodes et/ou ostéophytes. Comme le montre laCes anomalies sont objectivées grâce au score radiographique de Kellgren et Lawrence. Dans un second temps, les clichés radiographiques permettent la réalisation d’une coxométrie (
- angle VCE correspondant à la couverture externe du cotyle (normale inférieure à 25°) ;
- angle HTE correspondant à l’obliquité du toit du cotyle (normale inférieure à 10°) ;
- angles céphalo-cervico-diaphysaire : entre l’axe diaphysaire et la droite passant par D et C (normale inférieure à 135°) ;
- angle VCA correspondant à la couverture antérieure de la tête fémorale (normale supérieure à 25°).
Coxarthrose secondaire
Du fait d’anomalies architecturales congénitales, l’articulation coxofémorale est exposée à une usure prématurée de son cartilage en certains sites.La dysplasie supéro-externe correspond à des anomalies du fémur avec un col trop vertical (coxa valga) ; elle est définie par des angles :
- cervico-diaphysaire supérieur à 140° ;
- VCA et VCE supérieurs à 25° ;
- HTE supérieur à 10°, traduisant la dysplasie du toit du cotyle avec une insuffisance de couverture de ce dernier.
La dysplasie interne (protrusion acétabulaire) représente 5 % des coxarthroses, prédomine chez la femme et est souvent bilatérale. Elle correspond à un angle VCA supérieur à 35° et un angle HTE entre 0 et 5°.
La coxa plana est une séquelle d’ostéochondrite primitive de la hanche, avec déformation en « béret basque » de la tête fémorale.
La coxa retrorsa est une séquelle d’épiphysiolyse de l’adolescent. Il faut y penser devant une ostéophytose du col fémoral supérieur, souvent bilatérale.
La coxarthrose secondaire à d’autres pathologies peut être consécutive à :
- une inégalité de longueur des membres inférieurs (qui n’est pathologique que si elle est supérieure à 3 cm) ;
- une ostéonécrose de la tête fémorale ;
- un antécédent de fracture, notamment cotyloïdienne ;
- une séquelle de coxite inflammatoire (polyarthrite rhumatoïde, spondyloarthrite) ou de coxite infectieuse (arthrite septique) du fait de l’activation de métalloprotéases intra-articulaires via l’inflammation. Notons à ce propos que le terme « coxalgie » est un faux ami et ne s’utilise que devant une atteinte tuberculeuse de la hanche et non pour décrire une douleur de celle-ci.
Coxarthrose rapidement destructrice
Elle est définie par un pincement de plus de 50 % et/ou de 2 mm survenant en l’espace d’un an. Elle concerne le plus souvent la femme de plus de 65 ans, notamment en surpoids ou obèse. La coxarthrose rapidement destructrice est responsable de douleurs très intenses, à recrudescence souvent nocturne, d’apparition brutale et pouvant initialement faire suspecter une cause infectieuse. Un facteur déclenchant peut être retrouvé. Au vu de l’intensité du tableau clinique, une ponction articulaire est souvent réalisée, pour éliminer une arthrite septique. Une chondrocalcinose articulaire doit aussi être systématiquement évoquée, et des cristaux de pyrophosphate de calcium sont alors à rechercher après ponction intra-articulaire, de préférence réalisée sous échographie.Gonarthrose fémoro-tibiale
Les facteurs de risque sont les mêmes que ceux de la coxarthrose, mais le fait de présenter certains types de lésion ligamentaire ou méniscale génère de surcroît une instabilité du genou et peut donc également être un facteur favorisant d’usure prématurée du cartilage.
Examen clinique
La douleur est localisée au niveau du compartiment fémoro-tibial interne en cas d’atteinte médiane, et externe en cas d’atteinte latérale de l’articulation. Elle est d’horaire mécanique (sauf en cas de poussée congestive ou si des recrudescences nocturnes sont observées) et d’apparition progressive. Le retentissement fonctionnel est calculé grâce au score de Lequesne, qui permet de réévaluer l’efficacité des traitements par son évolution au cours du temps. L’examen clinique debout recherche essentiellement des anomalies architecturales type genu valgum, varum ou recurvatum. L’examen de la marche peut également mettre en évidence un flessum antalgique pouvant correspondre à un épanchement intra-articulaire important, une poussée douloureuse, voire une évolution séquellaire. Il permet aussi de mettre en avant la majoration d’un trouble statique, qui traduirait une atteinte ligamentaire.L’examen clinique couché permet d’observer un genou globuleux en cas de destruction importante, un flessum, et de percevoir des craquements à la flexion de l’articulation, typiques de l’atteinte cartilagineuse. Il permet également de détecter la présence d’un épanchement (recherche d’un choc rotulien) et l’existence d’un kyste poplité palpable à la face postéro-interne du genou. Il est à noter que la rupture d’un kyste poplité peut aisément mimer une phlébite. Les éventuelles laxités antéro-postérieures et latérales doivent être testées systématiquement.
Imagerie
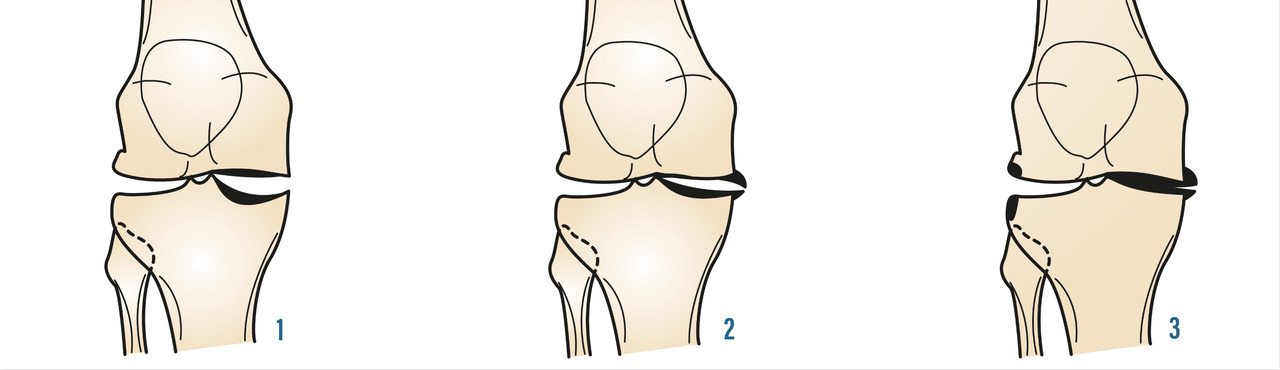
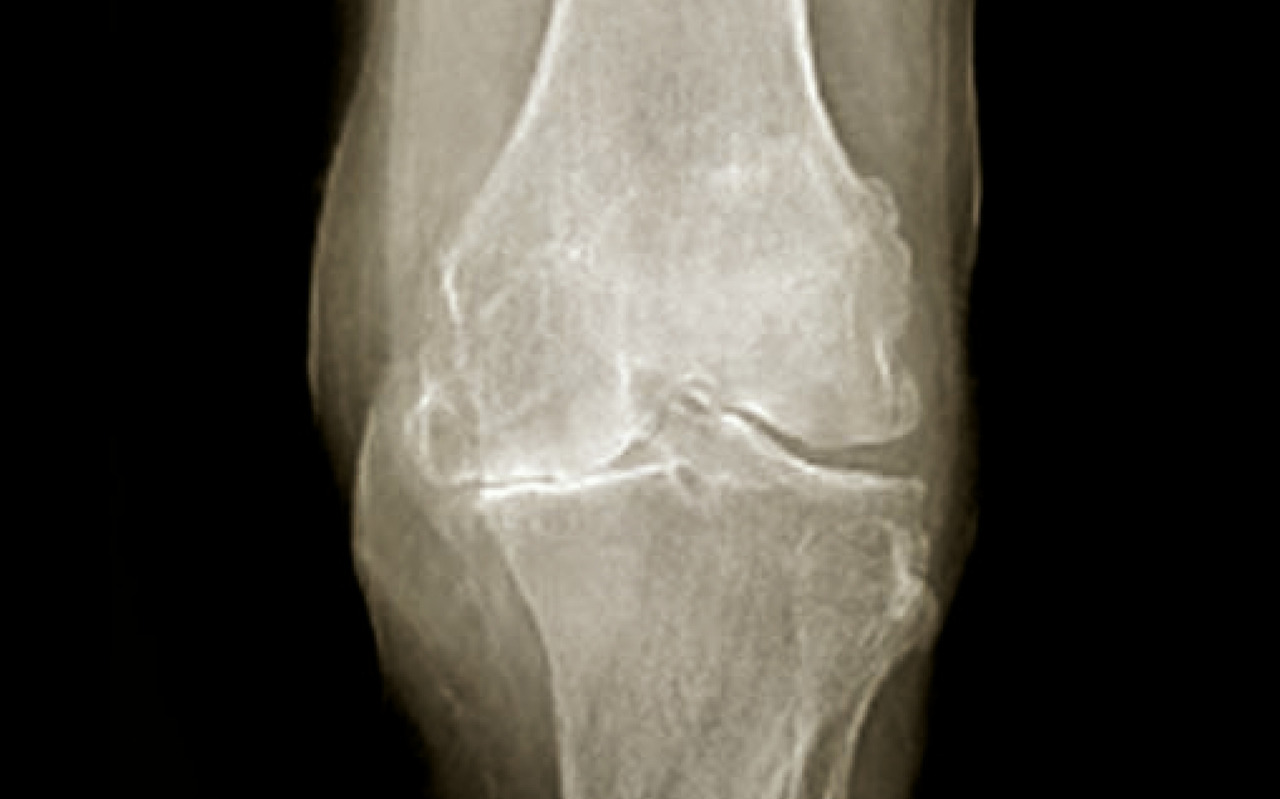
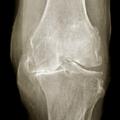
Là encore, de « simples » radiographies standard sont suffisantes et en aucun cas une IRM ou un scanner du genou ne doit être demandé en première intention. L’examen se fait de face et de profil, en appui bipodal, en rotation nulle, le genou en extension et avec un défilé fémoro-patellaire à 30° de flexion. Un examen en « schuss » (face, en charge, 30° de flexion) peut aussi être demandé. On y recherche un pincement fémoro-tibial interne ou externe, ainsi que des ostéophytes marginaux. On recherche sur le profil une ostéophytose située en avant et en arrière du tibia, ainsi que sur les condyles fémoraux. Il peut également exister une ostéocondensation sous-chondrale et des géodes dans les compartiments atteints (Gonarthrose fémoro-tibiale secondaire
Elle peut être secondaire à une arthrite inflammatoire, infectieuse ou microcristalline (chondrocalcinose), à une ostéonécrose, voire à une maladie de Paget pour les causes secondaires les plus fréquentes.Forme rapidement destructrice de gonarthrose
Elle correspond à la destruction totale du cartilage articulaire d’un seul tenant, en moins de vingt-quatre mois. Elle doit faire rechercher une chondrocalcinose associée.Gonarthrose fémoro-patellaire
Examen clinique
La douleur se situe sur la face antérieure du genou, irradiant vers le bas, déclenchée par la mise en extension du genou. L’interrogatoire retrouve une douleur prédominante lors de l’agenouillement, à la descente des escaliers (typique), à la station assise prolongée (signe du cinéma). Les douleurs peuvent être moindres lors de la marche sur terrain plat. Peut également être retrouvée une notion d’accrochage douloureux à l’extension du genou. Les douleurs sont reproduites à l’examen clinique lors de la manœuvre de Zohlen (douleur patellaire lors de la contraction contrariée du quadriceps). On recherche aussi un signe du rabot (frottement douloureux de la patella sur la trochlée chez un patient en décubitus dorsal). Les douleurs peuvent, en outre, être retrouvées à la pression de la rotule contre le genou fléchi. Il faut rechercher un choc rotulien et un kyste poplité, de même qu’une association avec une atteinte fémoro-patellaire, qui est fréquente.Examen radiographique
Il comprend les incidences axiales à 30° ou 60° de cette articulation, des incidences de face et de profil des genoux, en charge. La rotule est fréquemment retrouvée translatée en dehors (Arthrose digitale
Les facteurs de risque sont l’âge, le sexe féminin, les antécédents familiaux d’arthrose, auxquels s’ajoutent les microtraumatismes éventuellement professionnels, ainsi que le défaut de statique du premier métacarpien pour la rhizarthrose.
Examen clinique
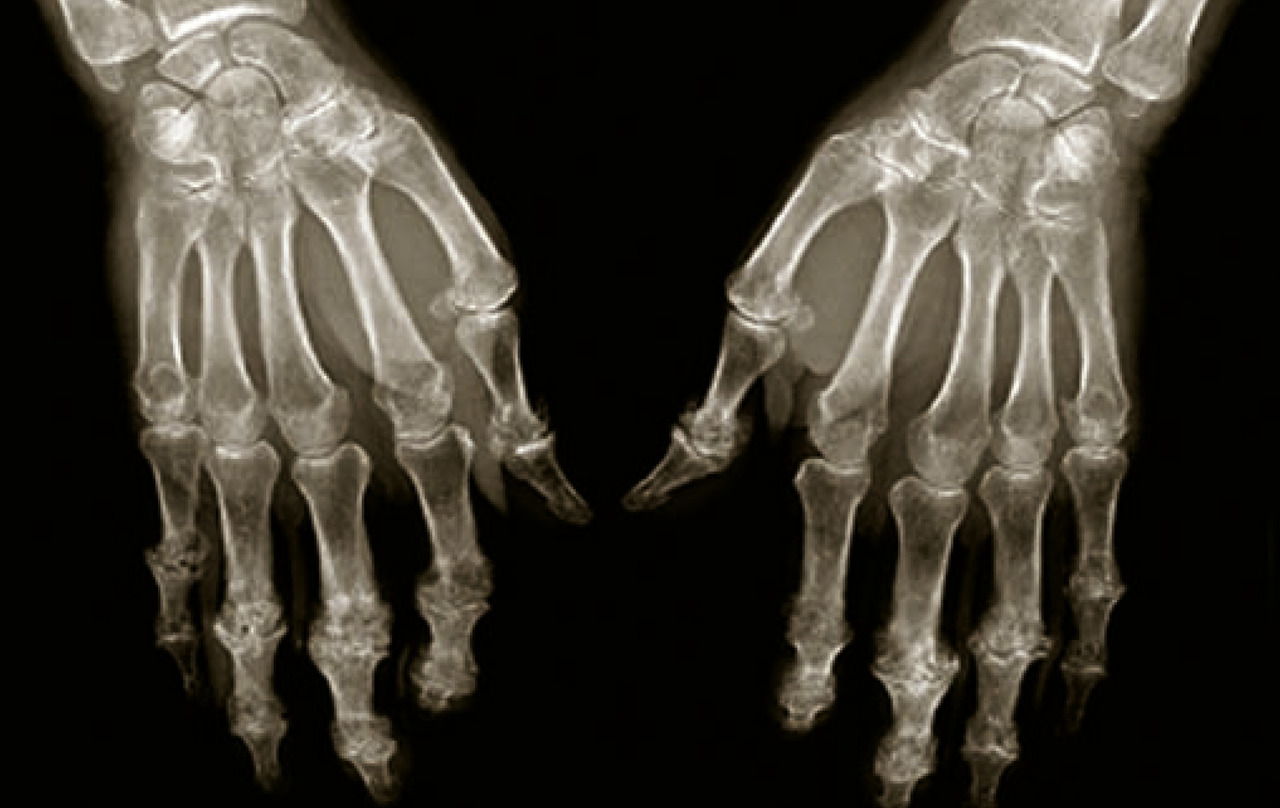
Le diagnostic est clinique, et aucun examen complémentaire n’est nécessaire en cas de présentation typique. L’arthrose digitale débute fréquemment par un développement à bas bruit de tuméfactions nodulaires au niveau interphalangien distal (nodule d’Heberden) entraînant des déformations latérales ou en flessum, douloureuses et gênantes. Parfois, les tuméfactions atteignent les articulations interphalangiennes proximales (nodules de Bouchard), posant le problème d’un possible diagnostic différentiel de rhumatisme psoriasique. Dans ce cas, il peut être nécessaire de réaliser des examens complémentaires radiographiques et/ou biologiques.Pour la rhizarthrose, les douleurs sont déclenchées au mouvement du pouce qui affectent la racine de celui-ci, la partie externe du poignet, mais aussi au niveau de l’éminence thénar. Le diagnostic différentiel avec une tendinite de de Quervain (touchant le long abducteur et/ou le court extenseur du pouce) doit être évoqué. La douleur de la rhizarthrose est reproduite à la palpation de la base du pouce, notamment dans la partie supérieure de la tabatière anatomique.
Imagerie
Les radiographies sont inutiles au diagnostic. Quand elles sont effectuées, elles mettent en évidence un pincement des interlignes articulaires et une ostéophytose souvent exubérante correspondant cliniquement aux nodosités décrites précédemment (Forme particulière
L’arthropathie érosive des doigts touche presque exclusivement les doigts, par poussées congestives au niveau des interphalangiennes proximales et distales, avec des douleurs pouvant être d’horaire pseudo-inflammatoire (réveils nocturnes spontanés notamment). Elle débute plus volontiers au moment de la ménopause. Elle se traduit radiologiquement par des érosions, des géodes, et surtout des pincements articulaires totaux pouvant faire évoquer un rhumatisme inflammatoire chronique, notamment un rhumatisme psoriasique quand les seules IPD sont atteintes.Arthrose de l’épaule (omarthrose)
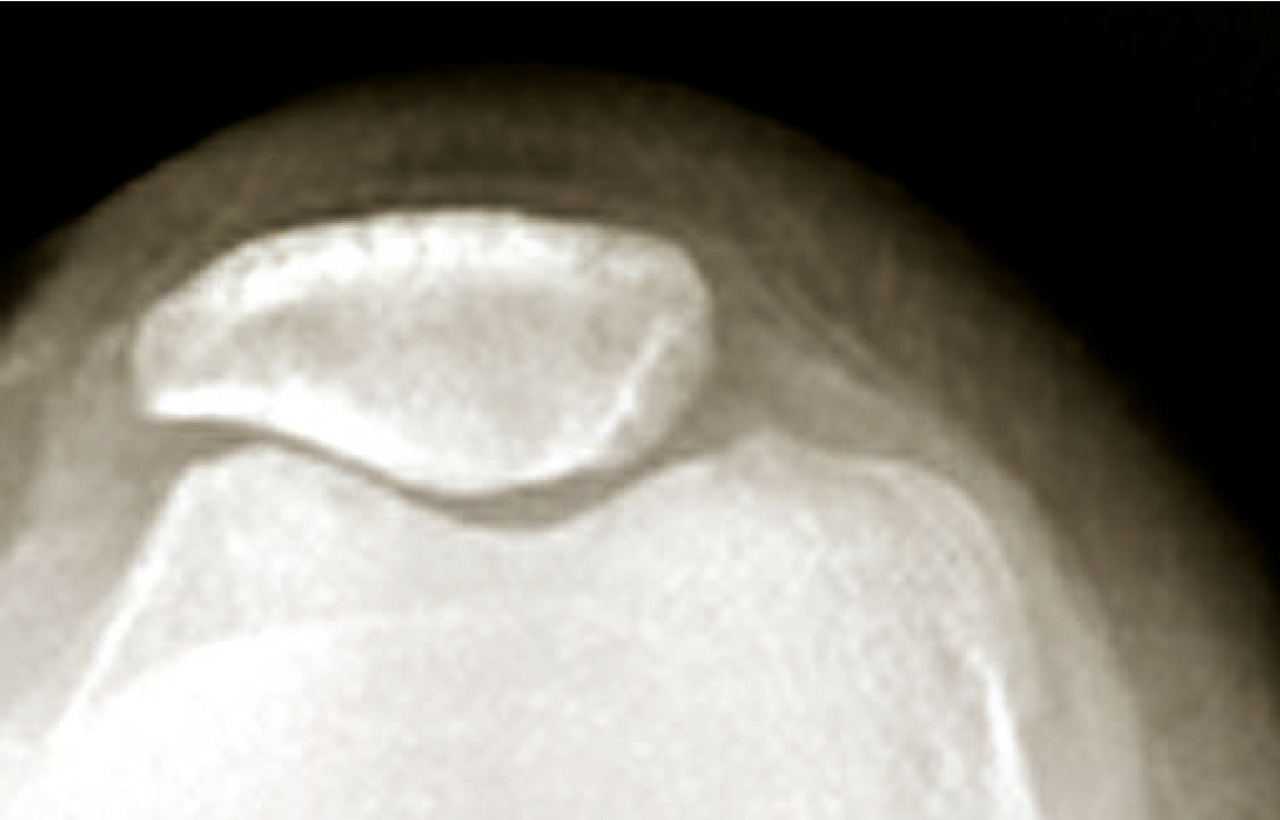
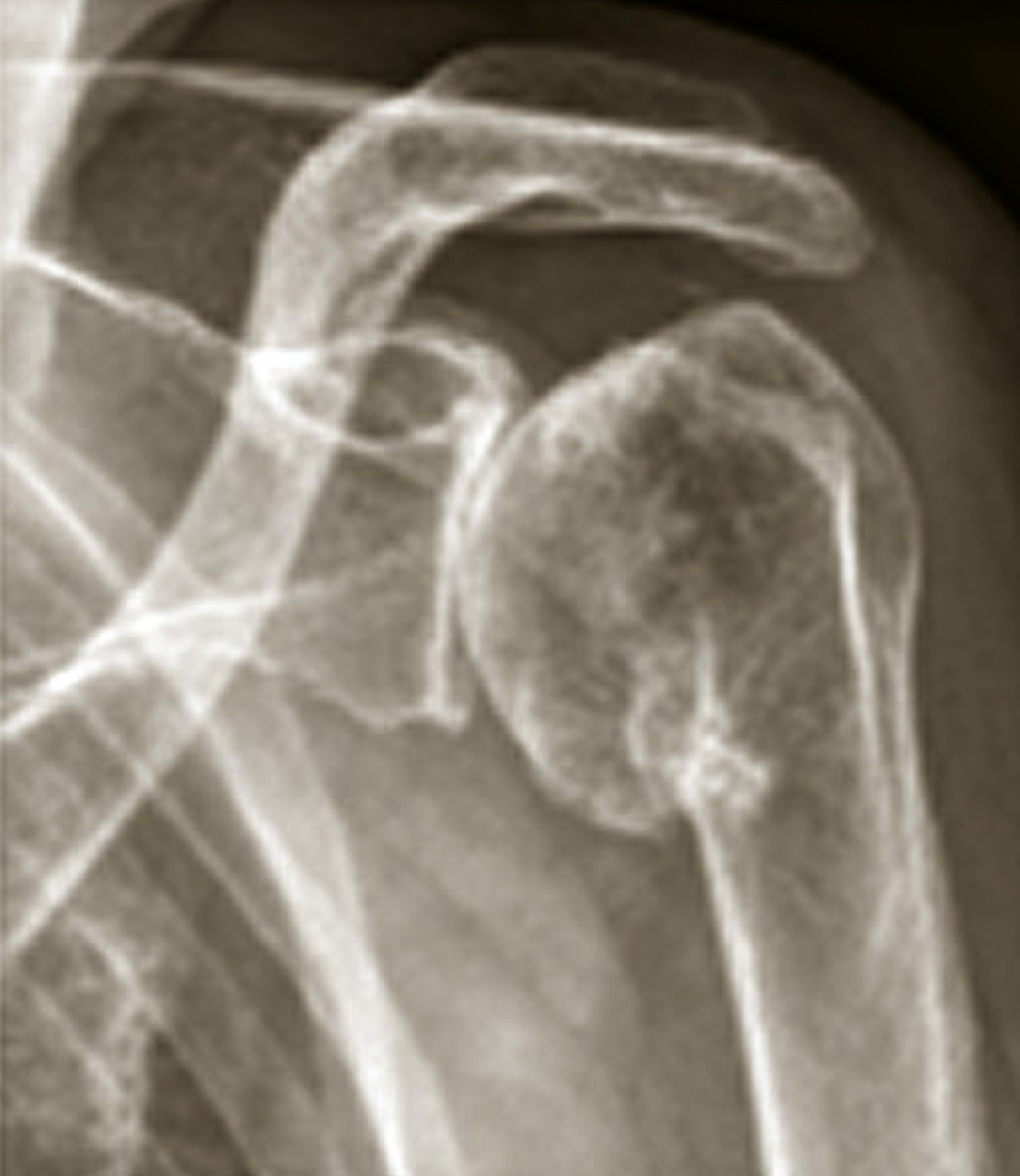
- centrées, qui sont primitives ou secondaires à une fracture, une arthrite ou une ostéonécrose (fig. 9) ;
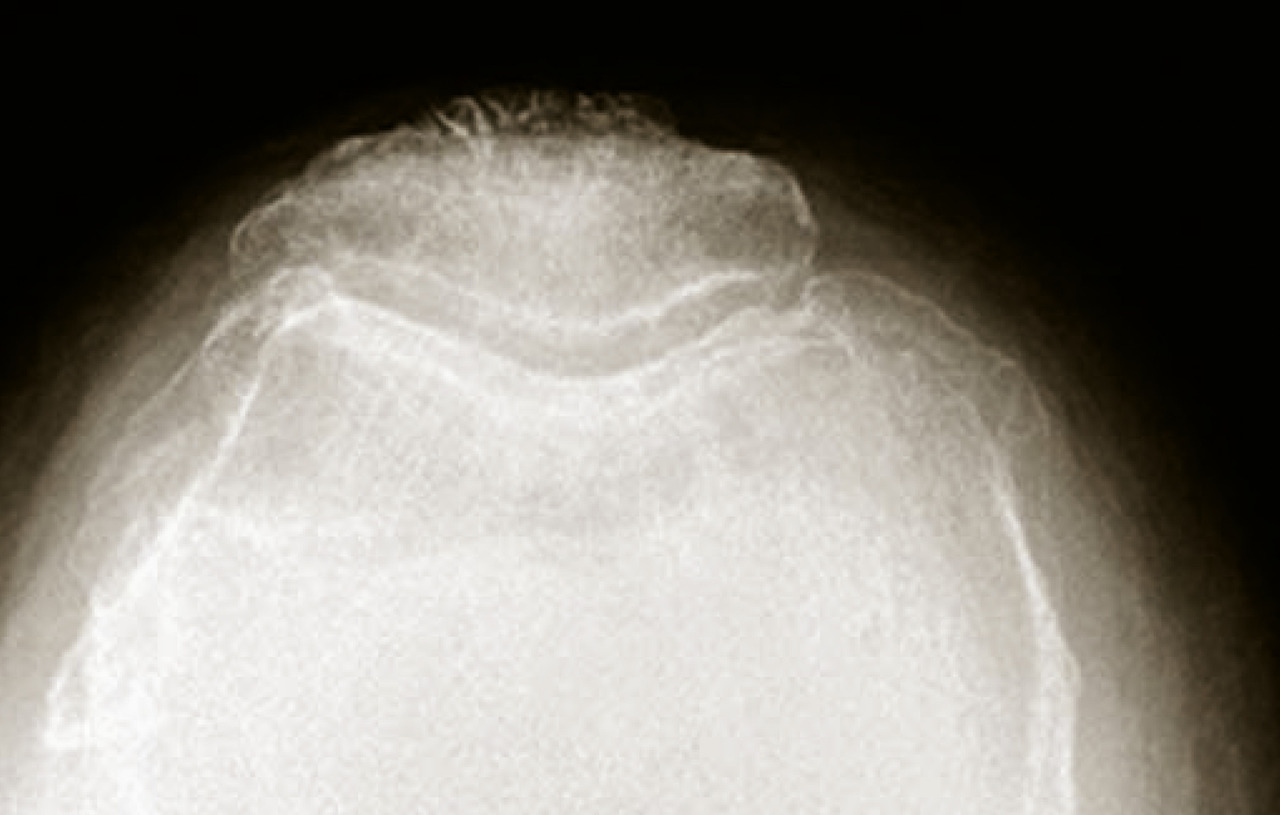
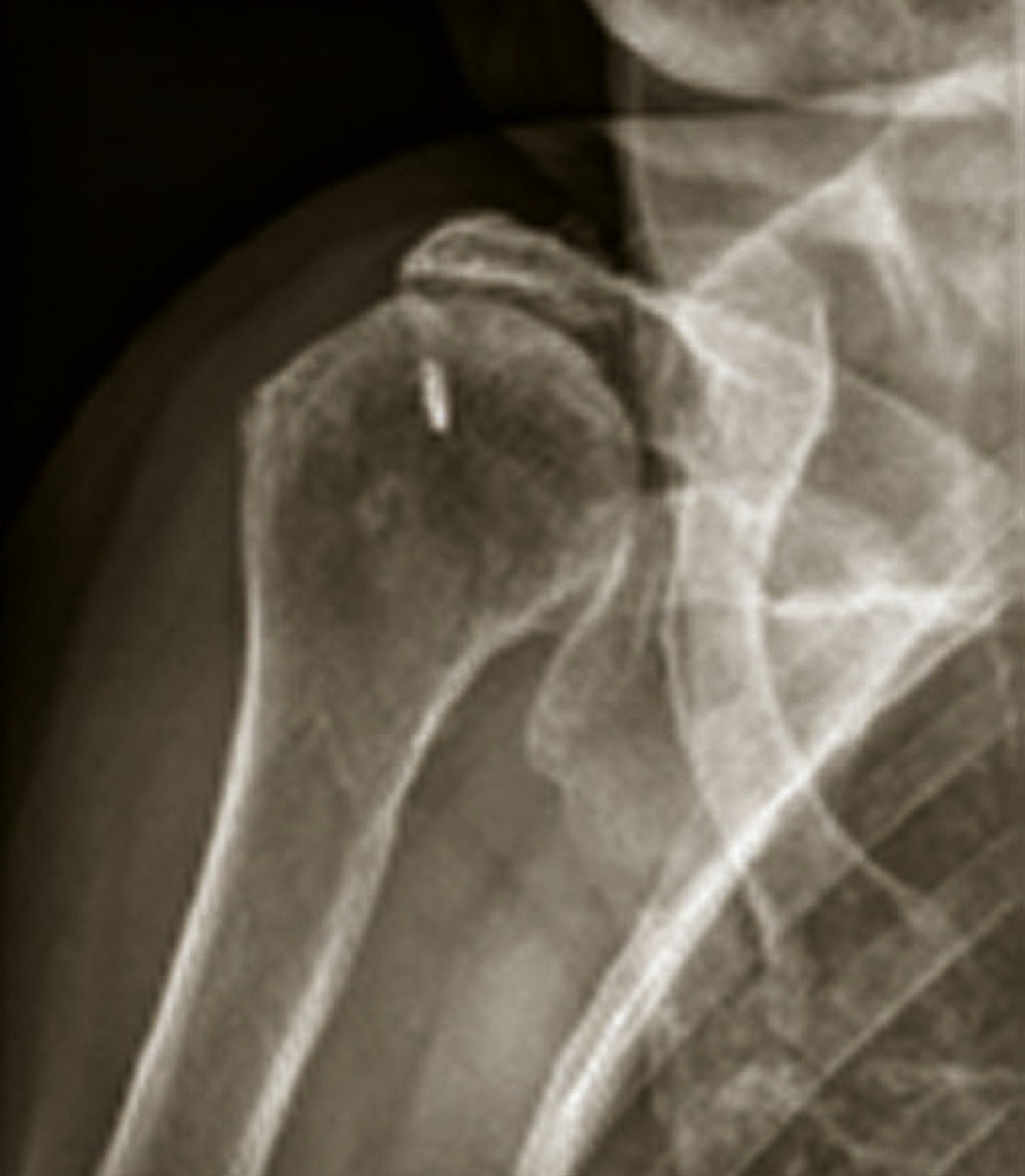
- excentrées, qui sont le plus souvent secondaires à une rupture de la coiffe des rotateurs de l’épaule (fig. 10).
Examen clinique
Il met en évidence une limitation des amplitudes articulaires actives aboutissant à un enraidissement, ainsi que des craquements accompagnés de douleurs antérieures d’horaire mécanique, longtemps bien tolérées. Attention à la limitation des amplitudes actives et passives de l’épaule, qui plaide plutôt en faveur d’une capsulite rétractile et pour laquelle une scintigraphie osseuse doit être demandée pour confirmer l’algodystrophie.Il faut rechercher une amyotrophie, le plus souvent retrouvée au niveau de la loge de l’infra-épineux, faisant évoquer une atteinte chronique, voire une rupture de la coiffe des rotateurs. Le syndrome de Parsonage-Turner comporte aussi une amyotrophie, mais il est d’apparition beaucoup plus aigu et le tableau clinique est plus bruyant.
Le testing moteur des tendons de la coiffe est nécessaire, notamment le testing du chef long du biceps (palm-up test) dont la longue portion peut être responsable de luxation douloureuse.
Examens radiographiques
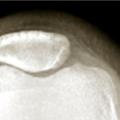
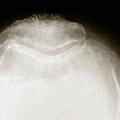
Des clichés radiographiques de face et une radiographie de profil de coiffe (Lamy) et/ou un profil axillaire sont demandés en première intention, afin d’éliminer tout autre diagnostic différentiel.L’omarthrose centrée se manifeste par une ostéophytose céphalique humérale, un espace sous-acromial respecté, un pincement tardif de l’interligne gléno-huméral. Une évolution vers une excentration antéropostérieure avec une subluxation postérieure peut aussi s’observer.
L’omarthrose excentrée se définit par un pincement de l’espace sous-acromial, une arthropathie sous-acromiale avec remodelage du tubercule majeur. Elle peut se compliquer par la constitution d’une néo-articulation acromio-humérale et une chondrolyse gléno-humérale.
Arthrose tibio-talienne
Hallux rigidus
Prise en charge thérapeutique de l’arthrose
Mesures non pharmacologiques
Éducation thérapeutique
L’arthrose est une maladie chronique. Les patients doivent bénéficier d’une information claire concernant les objectifs thérapeutiques et l’importance des modifications de leur mode de vie, de leur exercice physique quotidien et hebdomadaire, de l’adaptation de leurs activités, de la perte de poids et des mesures pour décharger les articulations douloureuses.Elle permet d’adapter les attentes des patients afin d’améliorer leur satisfaction, leur autogestion et leur adhésion au programme de traitement. À la phase chirurgicale, l’éducation permet de préparer la récupération et d’améliorer l’autonomie afin de faciliter le retour rapide à domicile.
Perte de poids
L’obésité est l’un des principaux facteurs de risque de l’arthrose des membres inférieurs. Ce risque est non seulement lié à des contraintes mécaniques mais également à des médiateurs chimiques sécrétés par le tissu adipeux (les adipokines). Des études montrent qu’une perte d’au moins 5 % du poids chez des patients en surpoids avec une gonarthrose permettrait l’amélioration des fonctions physiques de 24 % et de diminuer la douleur de plus de 30 %. Une étude prospective française a montré l’effet positif d’une chirurgie bariatrique, avec une diminution de la moitié de l’échelle visuelle analogique (EVA) douleur à six mois alors que la perte de poids était en moyenne de 20 %.Exercice physique et rééducation
Efficaces sur la douleur à court terme, leur bénéfice à long terme est souvent limité par une adhésion difficile. Les patients doivent être adressés à un kinésithérapeute en vue d’une première évaluation et afin de recevoir ensuite des conseils sur les exercices recommandés pour diminuer les douleurs et améliorer leurs capacités fonctionnelles (Ils doivent également bénéficier d’un programme de rééducation, à suivre régulièrement à domicile. Des coachs virtuels via des applications numériques sont une aide possible. La pratique du taïso, tai-chi, yoga et du Pilates, disciplines combinant renforcement musculaire, mobilisation articulaire et proprioception, ont prouvé leur efficacité et leur innocuité. Selon les recommandations de la Haute Autorité de santé (HAS) de 2022, une épreuve d’effort est recommandée avant prescription d’une activité physique d’intensité élevée (supérieure ou égale à 6 MET [Metabolic Equivalent of a Task ou équivalent métabolique d'une tâche]) ou en cas de niveau de risque cardiovasculaire élevé en lien avec une comorbidité ou un âge avancé. Les exercices aquatiques ont un effet antalgique immédiat supérieur et sont recommandés notamment dans la coxarthrose symptomatique. Ils doivent être privilégiés dans la phase de reprise sportive, pour atténuer la contrainte liée au poids du corps. Bien entendu, les exercices sont conseillés en dehors des poussées douloureuses. La prescription d’activité physique adaptée (APA) est très pertinente dans cette pathologie. L’ergothérapie peut aussi avoir son importance.
Aides techniques
Aides à la marche dans la coxarthrose et la gonarthrose : en cas d’atteinte unilatérale, l’utilisation d’une canne ou d’une béquille du côté opposé (principe de la balance de Trendelenburg) est conseillée pendant les périodes douloureuses. La hauteur de ce matériel doit être adaptée. En cas d’atteinte bilatérale, les cadres de marche ou déambulateurs avec roues sont préconisés, notamment chez les personnes âgées, afin de prévenir le risque de chute.Orthèses plantaires : les chaussures doivent être appropriées à l’atteinte arthrosique de la hanche et du genou. À cet égard, elles doivent être souples et à semelles épaisses. Les semelles amortissantes sont conseillées quel que soit le compartiment touché, car elles permettent d’amortir les contraintes mécaniques au cours de la marche. Les semelles compensées latéralement sont adaptées selon le compartiment atteint. Ainsi, une orthèse avec bande pronatrice postéro-externe permet de soulager le compartiment interne dans la gonarthrose fémoro-tibiale interne. En cas d’atteinte du compartiment externe, l’orthèse conseillée comporte un coin postéro-interne supinateur.
Genouillères : elles sont conseillées en cas d’instabilité légère à modérée du genou en varus ou en valgus. L’objectif est d’améliorer la stabilité pour réduire la douleur et diminuer le risque de chute.
Orthèses digitales : elles peuvent être de repos ou d’activité. L’objectif est de diminuer la douleur, de prévenir ou de corriger d’éventuelles déformations. Dans la rhizarthrose, l’orthèse nocturne de repos portée pendant au moins un mois d’affilée permet de réduire la douleur diurne et d’améliorer la fonction. Dans l’arthrose des interphalangiennes proximales ou distales, le port d’une orthèse nocturne de mise en extension ou de maintien de l’axe des doigts en cas de déformation débutante permet de soulager la douleur et de prévenir la déformation (
Autres moyens non pharmacologiques
Crénothérapie : les cures thermales et l’application de boues chaudes ont une efficacité symptomatique modeste dans l’arthrose du genou, de la main et du rachis.Balnéothérapie : selon les dernières recommandations de l’Osteoarthritis Research Society International (OARSI) datant de 2019, elle est appropriée chez les patients ayant plusieurs articulations arthrosiques et des comorbidités.
Acupuncture : certains essais cliniques ont prouvé son efficacité symptomatique, mais elle est très patient - et/ou médecin-dépendante.
Neurostimulation électrique transcutanée (transcutaneous electrical nerve stimulation, TENS) : d’efficacité controversée, cette thérapeutique n’est pas jugée légitime selon les dernières recommandations.
Ultrasons : ils auraient un possible effet favorable dans la gonarthrose, mais non réellement démontré.
Mesures pharmacologiques
Traitements généraux
Le paracétamol représente le traitement antalgique de première intention en cas de poussée douloureuse, selon les recommandations de la HAS. Ce traitement a une efficacité modérée mais un bon profil bénéfice/risque, même si son hépatotoxicité potentielle doit être surveillée. La posologie maximale est de 4 g/j et doit être réduite en cas d’insuffisance hépatique. Il faut conseiller au patient d’en prendre avant toute activité physique prolongée afin de prévenir l’apparition de douleurs.Les anti-inflammatoires non stéroïdiens (AINS) en utilisation topique ont une efficacité prouvée contre placebo dans plusieurs essais randomisés en double aveugle ; ils sont à privilégier en raison de la bonne tolérance de cette voie d’administration.
Les AINS par voie orale ne doivent être prescrits qu’en cure courte et uniquement lors des poussées douloureuses ne répondant pas au paracétamol. Pour limiter le risque d’effets indésirables, notamment digestifs et cardiovasculaires, ces traitements doivent être prescrits à la dose minimale efficace. Chez les patients avec un risque de lésion gastro-intestinale élevé, un inhibiteur sélectif de Cox-2 ou un AINS non sélectif associé à un protecteur gastrique doit plutôt être envisagé. L’utilisation de tous les AINS n’est pas recommandée chez les patients avec certaines comorbidités, notamment des antécédents cardiovasculaires ou en cas d’insuffisance rénale.
Les opiacés et analgésiques narcotiques peuvent être très exceptionnellement utilisés pour les douleurs intenses résistantes au paracétamol et lorsque les AINS sont contre-indiqués. Leur prescription doit être limitée à la prise en charge des poussées hyperalgiques et dans des situations exceptionnelles. Leur utilisation doit être très prudente chez les patients âgés compte tenu de leurs effets indésirables et notamment du risque de chute.
Les antiarthrosiques symptomatiques d’action lente (AASAL) sont des traitements à prendre par voie orale quotidiennement, avec des effets qui ne sont pas attendus avant plusieurs mois. Le sulfate de chondroïtine, la diacéréine et les insaponiafiables d’huile d’avocat et de soja ont une autorisation de mise sur le marché (AMM) dans cette indication, mais qui est limitée au traitement symptomatique à effet différé de l’arthrose de la hanche et du genou. Les glucosamines (sulfates et chlorhydrates) ont une AMM limitée au traitement symptomatique et à effet différé de l’arthrose du genou. Ces traitements ont été évalués par la HAS. Leur effet sur la douleur et la gêne fonctionnelle liées à l’arthrose sont minimes et de pertinence clinique discutable. En effet, ils n’ont pas toujours montré d’effet significatif sur la réduction de la consommation d’AINS, ils n’empêchent pas la dégradation articulaire et le rapport bénéfice/risque de la diacéréine a été estimé défavorable (diarrhées, manifestations allergiques cutanées, cytolyse hépatique). Le service médical rendu par cette classe thérapeutique a été jugé insuffisant. Ces médicaments ne sont dès lors plus remboursés en France.
La duloxétine : en cas de symptômes dépressifs associés, les dernières recommandations de l’Osteoarthritis Research Society International (OARSI) la positionnent dans l’arsenal thérapeutique des patients arthrosiques.
La capsaïcine : alcaloïde issu du piment, son utilisation en patch d’application locale est possible dans la gonarthrose mais sujette à évaluation tant par l’OARSI que par l’American College of Rheumatology (ACR). La capsaïcine est un désensibilisant de manière réversible des fibres nociceptives C. Son effet s’épuise au-delà de deux semaines. Elle est bien tolérée, sans toxicité digestive, ses effets indésirables étant essentiellement cutanés à type d’érythème ou de prurit (moins de 2 % des patients).
Les traitements de fond synthétiques : des essais cliniques sont en cours pour évaluer par exemple le méthotrexate en prise orale hebdomadaire, traitement très efficace de la polyarthrite rhumatoïde, sur le long cours dans l’arthrose. Les résultats et son profil efficacité/tolérance ne sont pas encore connus, et son utilisation serait aujourd’hui hors AMM dans l’arthrose.
Traitements locaux
Injections intra-articulaires de corticoïdes : d’efficacité antalgique rapide, elles permettent de traiter une poussée d’arthrose à court terme et de « préparer le terrain » pour une éventuelle viscosupplémentation. Différentes études ont montré une efficacité supérieure au placebo à court terme sur la douleur. Ces infiltrations sont préconisées en cas de poussée d’hydarthrose. Au maximum trois infiltrations de corticoïdes peuvent être réalisées par an et par articulation pour éviter les effets délétères sur le cartilage articulaire. Des précautions doivent être prises chez les sujets hypertendus ou diabétiques (dosage de l’HbA1c au préalable).Injections intra-articulaires d’acide hyaluronique (viscosupplémentation ou visco-induction) : les produits utilisés sont tous des dispositifs médicaux, sauf l’hyaluronate de sodium qui est le seul ayant le statut de médicament avec une AMM dans le traitement symptomatique de la gonarthrose douloureuse. La viscosupplémentation doit préférentiellement être proposée à un stade peu ou moyennement évolué de l’arthrose. En France, ce traitement n’est plus remboursé par l’Assurance maladie, mais certaines mutuelles en remboursent tout ou partie. L’acide hyaluronique est un glycosaminoglycane avec des effets physiques (liquide visqueux permettant d’augmenter la lubrification de l’articulation), anti-inflammatoires (réduction de la concentration des médiateurs de l’inflammation et de l’activité des leucocytes), antalgiques directs à long terme (action de barrière entre les médiateurs inflammatoires et leurs récepteurs) et chondroprotecteurs (stimulation de la production d’acide hyaluronique endogène). Tous les viscosuppléments ne sont pas identiques : certains sont d’origine animale (extraction de crête de coq) et d’autres sont synthétisées par bio-fermentation via des bactéries génétiquement modifiées. Leur structure peut être linéaire ou réticulée (3D). Certains sont injectables en une fois (mono-injection) et d’autres en une série de trois injections hebdomadaires à renouveler annuellement. Le poids moléculaire des produits disponibles est très variable, allant de très élevé pour l’acide hyaluronique stabilisé non animal (non animal stabilized hyaluronic acid [NASHA]) [plus de 90 millions de Da], à intermédiaire pour l’hylane G-F 20 (6 millions de Da) jusqu’à peu élevé (700 kDa) pour l’hyaluronate de sodium. La majorité des études et des méta-analyses montre un effet symptomatique modeste mais néanmoins objectivable sur la douleur et la gêne fonctionnelle dans la gonarthrose. La viscosupplémentation dans cette indication permet de diminuer la consommation d’antalgiques et d’AINS. Elle permet également d’éviter ou de retarder la pose d’une prothèse. L’acide hyaluronique est d’administration simple. Les effets indésirables sont limités, principalement locaux et spontanément résolutifs.
En dehors de la gonarthrose, la viscosupplémentation peut être utilisée dans la coxarthrose, l’omarthrose, la rhizarthrose et d’autres localisations plus rares. Ces localisations requièrent idéalement un guidage échographique ou radioscopique pour l’injection.
Le liquide articulaire arthrosique contenant une grande concentration d’hyaluronidase, il est vivement conseillé « d’assécher » l’articulation en cas de crise aiguë arthrosique par une première infiltration intra-articulaire de corticoïdes avant de débuter, dans un deuxième temps, la viscosupplémentation, et ce, pour en améliorer l’efficacité dans le temps.
Utilisation du plasma riche en plaquettes (PRP) : il existe de nombreux essais publiés dans la littérature sur l’utilisation de plasma du patient en injections intra-articulaires après prélèvement de sang et centrifugation pour obtenir un plasma concentré en plaquettes autologues. Elle peut se faire de façon isolée ou associée à une viscosupplémentation. Différents protocoles sont décrits. Selon les méthodes et le matériel employés, ils ne permettent pas tous d’obtenir la même concentration résiduelle en plaquettes après centrifugation, d’où des résultats difficiles à comparer. Ce manque d’homogénéité dans la méthode a conduit les groupes d’experts internationaux à ne pas recommander l’utilisation du PRP, sans toutefois l’exclure, dans l’attente de meilleures preuves d’efficacité.
Cellules souches : les injections intra-articulaires de cellules souches sont encore à un stade très expérimental et ne se font pas en pratique clinique courante.
Traitement chirurgical
La durée de vie d’une prothèse étant limitée (de l’ordre d’une quinzaine d’années), il faut bien choisir le moment où poser l’indication d’une prise en charge chirurgicale. Ni trop tôt, car on risquerait d’avoir à renouveler les interventions chirurgicales au cours de la vie du patient, ni trop tard, car la sous-utilisation du membre du fait de la douleur ressentie par le patient induit une amyotrophie importante, qui diminue ensuite la qualité de la rééducation post-prothétique et en augmente la durée.
Conclusion
POINTS FORTS À RETENIR
Mesure des angles de la coxométrie.
Différents signes d’imagerie de l’arthrose.
Principes de prévention de l’arthrose.
Différentes possibilités d’infiltration et de visco-supplémentation.
Principes d’antalgie des articulations arthrosiques.
Exercice physique et arthrose
Exercices physiques d’endurance pour l’arthrose des membres inférieurs : marche rapide 30 minutes 3 fois par semaine, vélo d’appartement, aquagym.
Objectifs
– lutte contre le déconditionnement cardiovasculaire ;
– amélioration des mobilités articulaires et de la motricité ;
– renforcement musculaire ;
– amélioration de la proprioception et de l’équilibre.
Exercices physiques pour l’arthrose digitale : programmes d’autogymnastique ou à l’aide d’une balle en mousse souple.
Objectifs
– amélioration de la mobilité des articulations ;
– augmentation de la force musculaire pour la préhension et pour les pinces : pouce, ndex et tripode ;
– entretien de l’extension des doigts.
Message de l'auteur
L’arthrose est une pathologie permettant de discuter ses volets préventif et curatif, à la fois sur le plan médical et chirurgical. Les complications des traitements et notamment des anti-inflammatoires non stéroïdiens peuvent également être abordées, que ce soit lors d’une épreuve de dossier papier classique ou lors d’une session d’examen clinique objectif structuré (ECOS). La gestion du surpoids et d’une dyslipidémie, de même que certaines questions spécifiques d’anatomie, avec la description d’examens radiographiques a priori simples, rendent cette pathologie très intéressante pour les évaluateurs !
Enfin, il faut savoir évoquer une crise aiguë microcristalline devant une douleur survenant précocement après une infiltration intra-articulaire, mais ne jamais oublier non plus d’évoquer une arthrite septique dans ce contexte qui, fort heureusement, reste très rare en pratique et est d’apparition un peu plus tardive.
Bannuru RR, Osani MC, Vaysbrot EE, Arden NK, Bennell K, Bierma-Zeinstra SMA, et al. OARSI guidelines for the non-surgical management of knee, hip, and polyarticular osteoarthritis. TE. Osteoarthritis Cartilage 2019;27(11):1578-89.
Sabha M, Hochberg MC. Non-surgical management of hip and knee osteoarthritis; comparison of ACR/AF and OARSI 2019 and VA/DoD 2020 guidelines. Osteoarthritis Cartilage Open 2021;4:100232.
Belk JW, Lim JJ, Keeter C, McCulloch PC, Houck DA, McCarty EC, et al. Patients with knee osteoarthritis who receive platelet-rich plasma or bone marrow aspirate concentrate injections have better outcomes than patients who receive hyaluronic acid: Systematic review and meta-analysis. Arthroscopy 2023;39:1714-34.

 Encadrés
Encadrés