L’infection par le virus chikungunya, appelée couramment « chikungunya », est une arbovirose transmise par un moustique du genre Aedes. En makondé, le terme chikungunya signifie « homme courbé », en référence aux manifestations articulaires de l’infection. Si le virus du chikungunya a été découvert dans les années 1950 en Afrique centrale, il a probablement provoqué des épidémies attribuées à la dengue en Amérique et Asie tropicale avant le XXe siècle.1
Comparé aux autres arboviroses comme la dengue, le chikungunya a la particularité de provoquer des symptômes articulaires et musculo-squelettiques persistant au-delà du troisième mois après le début des symptômes chez plus de la moitié des patients. Ces formes chroniques, souvent invalidantes, ont un impact médical et sociétal prolongé dans les populations atteintes.2
Comparé aux autres arboviroses comme la dengue, le chikungunya a la particularité de provoquer des symptômes articulaires et musculo-squelettiques persistant au-delà du troisième mois après le début des symptômes chez plus de la moitié des patients. Ces formes chroniques, souvent invalidantes, ont un impact médical et sociétal prolongé dans les populations atteintes.2
Virologie
Le virus du chikungunya est un virus à ARN simple brin, enveloppé, appartenant à la famille des Togaviridae et au genre Alphavirus. Sa variabilité génétique a donné naissance à plusieurs groupes phylogénétiques. Cette variabilité génétique a permis au cours de l’épidémie de 2005 à l’île de La Réunion de conférer au virus une meilleure adaptation à son vecteur Aedesalbopictus, améliorant ainsi sa transmissibilité à l’homme.3
Histoire naturelle et physiopathologie
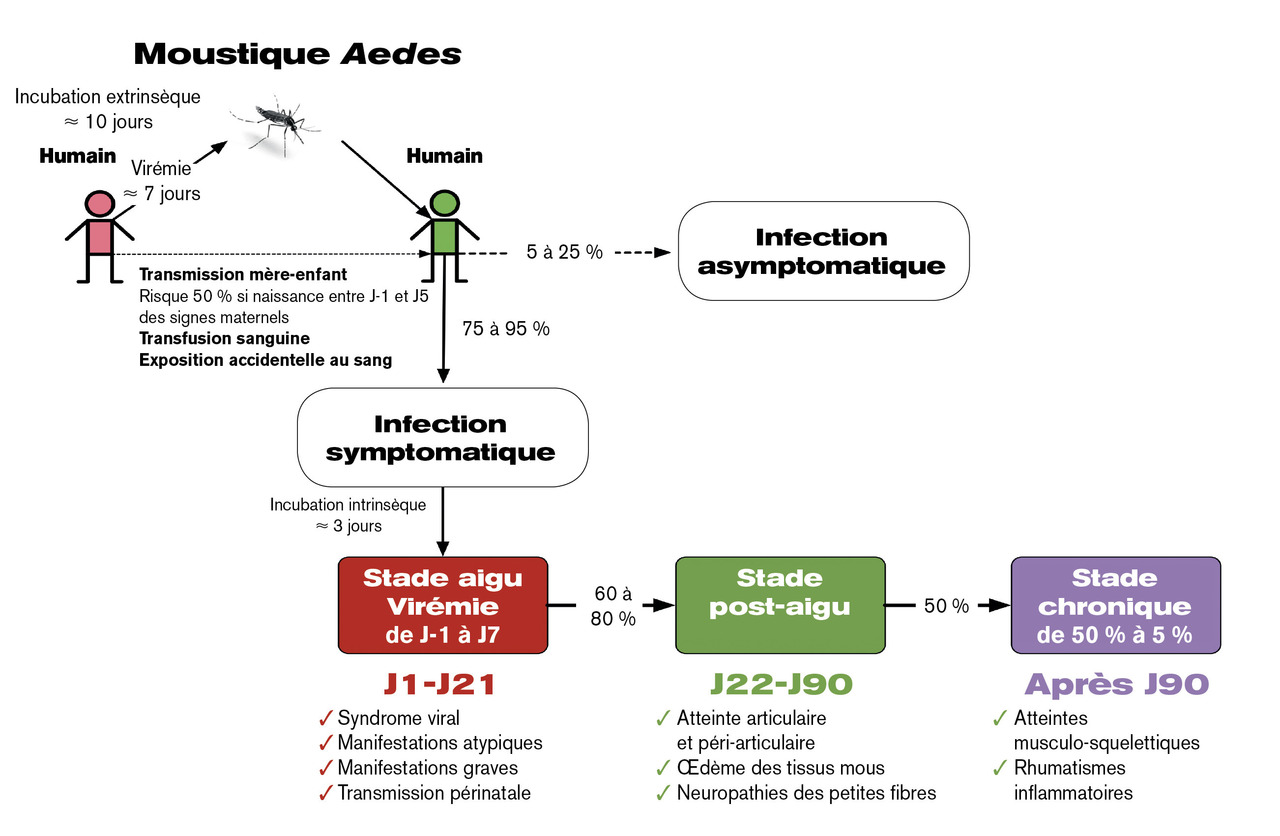
Le virus du chikungunya est principalement transmis par un moustique du genre Aedes (Aedesaegypti et Aedesalbopictus) [fig. 1 ]. La femelle moustique s’infecte au cours d’un repas sanguin chez une personne virémique. Le virus se multiplie chez le moustique et va, 5 à 10 jours plus tard, se concentrer dans les glandes salivaires (incubation extrinsèque). Le moustique peut alors transmettre le virus pendant toute sa vie ainsi qu’à sa descendance (transmission transovarienne). Lors du repas sanguin suivant, le moustique va injecter de la salive dans le derme de la personne piquée, et ainsi transmettre le virus.3 La transmission du virus du chikungunya est, par ailleurs, possible de la mère à l’enfant au moment de l’accouchement lorsque la mère est virémique,4 mais il n’y a pas transmission par le lait maternel. Le virus peut aussi être transmis par transfusion de produits sanguins ou après exposition accidentelle au sang.3
Après avoir été inoculé dans le derme ou le sang, le virus du chikungunya commence à se répliquer dans les fibroblastes, les macrophages et les cellules mononucléées sanguines. Malgré une réponse immunitaire innée robuste (interférons de type 1 et autres cytokines pro-inflammatoires), il va disséminer dans l’organisme par voies lymphatique et sanguine pour atteindre d’autres sites de réplication : organes lymphoïdes, peau, muscles, tendons, articulations, cerveau et foie.3 Les signes cliniques, contemporains du pic de la réponse immunitaire innée et de la virémie, apparaissent brutalement 2 à 3 jours après l’entrée du virus dans l’organisme (incubation intrinsèque). L’apparition d’anticorps neutralisants permet le contrôle de la virémie après 5 à 7 jours et confèrent une immunité protectrice durable.3 Des antigènes et de l’ARN du virus du chikungunya peuvent persister dans les articulations et les muscles et être à l’origine de manifestations cliniques chroniques.
Après avoir été inoculé dans le derme ou le sang, le virus du chikungunya commence à se répliquer dans les fibroblastes, les macrophages et les cellules mononucléées sanguines. Malgré une réponse immunitaire innée robuste (interférons de type 1 et autres cytokines pro-inflammatoires), il va disséminer dans l’organisme par voies lymphatique et sanguine pour atteindre d’autres sites de réplication : organes lymphoïdes, peau, muscles, tendons, articulations, cerveau et foie.3 Les signes cliniques, contemporains du pic de la réponse immunitaire innée et de la virémie, apparaissent brutalement 2 à 3 jours après l’entrée du virus dans l’organisme (incubation intrinsèque). L’apparition d’anticorps neutralisants permet le contrôle de la virémie après 5 à 7 jours et confèrent une immunité protectrice durable.3 Des antigènes et de l’ARN du virus du chikungunya peuvent persister dans les articulations et les muscles et être à l’origine de manifestations cliniques chroniques.
Épidémiologie
Le chikungunya a été observé sur les cinq continents, dans les territoires d’implantation des vecteurs, Aedesaegypti (zone intertropicale) et Aedesalbopictus (zones intertropicale et tempérée). Dans un territoire donné, les cas de chikungunya surviennent de façon cyclique au cours d’épidémies touchant 30 à 50 % de la population, suivies de périodes inter-épidémiques de quelques années à quelques décennies sans circulation virale.5 Ce fut le cas à La Réunion en 2005-2006, en Nouvelle-Calédonie en 2011, aux Antilles en 2014, en Guyane en 2014-2015 et en Polynésie française en 2014-2015. Des foyers de cas autochtones de chikungunya ont été décrits dans le sud de la France métropolitaine en 2010, 2014, 2017 et régulièrement en Italie.
Manifestations cliniques
Le chikungunya évolue en trois stades : le stade aigu, le stade post-aigu et le stade chronique.6, 7
Stade aigu : du début des symptômes à J21
Formes typiques
Après une incubation médiane de 3 jours (2 à 10 jours), l’infection par le virus du chikungunya est symptomatique chez 75 à 95 % des personnes. Le début est brutal, avec une fièvre élevée associée à une polyarthralgie intense (Formes atypiques
Des formes atypiques (D’autres manifestations ont été décrites : formes hyperalgiques, manifestations digestives, neurologiques (syndrome de Guillain-Barré, méningo-encéphalite, névrite optique), dermatologiques (ulcérations cutanées ou muqueuses, dermatose bulleuse, hyperpigmentation, conjonctivite non purulente), cardiovasculaire (hypotension, dysautonomie, myocardite), rhabdomyolyse, hépatite fulminante, insuffisance rénale aiguë, sepsis. La forme néonatale fait suite à une transmission de la mère à l’enfant pendant l’accouchement ou à une transmission vectorielle pendant les premiers jours de vie ;4 elle associe fièvre, difficultés à téter, douleur, thrombopénie, lymphopénie et cytolyse hépatique modérée. Des formes graves avec atteinte multiviscérale s’observent dans la moitié des cas.
Formes graves
Il s’agit de formes atypiques, avec le dysfonctionnement d’au moins un organe ou un système menaçant le pronostic vital.7 Le taux de létalité du chikungunya est comparable à celui de la grippe saisonnière (≈ 0,01-0,1 %). Le risque de décès concerne principalement les nouveau-nés, les immunodéprimés et les personnes âgées.Stade post-aigu : du début de la 4e semaine à la fin du 3e mois
Ce stade est caractérisé par la persistance des manifestations inflammatoires initiales, évoluant par poussées ou sur un mode continu : arthralgies inflammatoires, arthrites, ténosynovites et bursites. Des manifestations polymorphes sont habituellement associées : décompensation d’arthropathies dégénératives ou traumatiques préexistantes, œdèmes réactionnels, syndromes canalaires, enraidissement articulaire, douleurs neuropathiques, troubles neuropsychologiques liés à la persistance des douleurs ou asthénie intense. Ce stade évolutif s’observe dans 60 à 80 % des cas, plus souvent chez les femmes, chez les patients de plus de 40 ans et en cas de symptômes intenses lors de la phase aiguë. Sous l’effet du traitement symptomatique, les symptômes diminuent progressivement et disparaissent. Cependant, la moitié des patients souffrent encore de symptômes à la fin du 3e mois. Ils entrent alors dans la phase chronique du chikungunya.
Stade chronique : à partir du 4e mois
Les manifestations cliniques observées sont les mêmes qu’au stade post-aigu. En pratique, on distingue les rhumatismes inflammatoires chroniques et les troubles musculo-squelettiques. Les premiers ont le pronostic fonctionnel le plus grave, les seconds sont de loin les plus fréquents (95 %).
Diagnostic
Diagnostic différentiel
Au stade aigu, lorsque la circulation du virus du chikungunya est connue, le diagnostic des formes typiques est le plus souvent clinique. Lorsque l’atteinte articulaire est moins caractéristique, le diagnostic différentiel est celui des infections aiguës, notamment virales. La primo-infection par le virus de l’immunodéficience humaine (VIH), la leptospirose, le paludisme et la grippe doivent alors être systématiquement évoqués. Le diagnostic différentiel avec la dengue et l’infection par le virus Zika se pose aussi dans de nombreuses zones tropicales où ces trois arbovirus circulent ou ont circulé (tableau 2 ).5
Diagnostic virologique
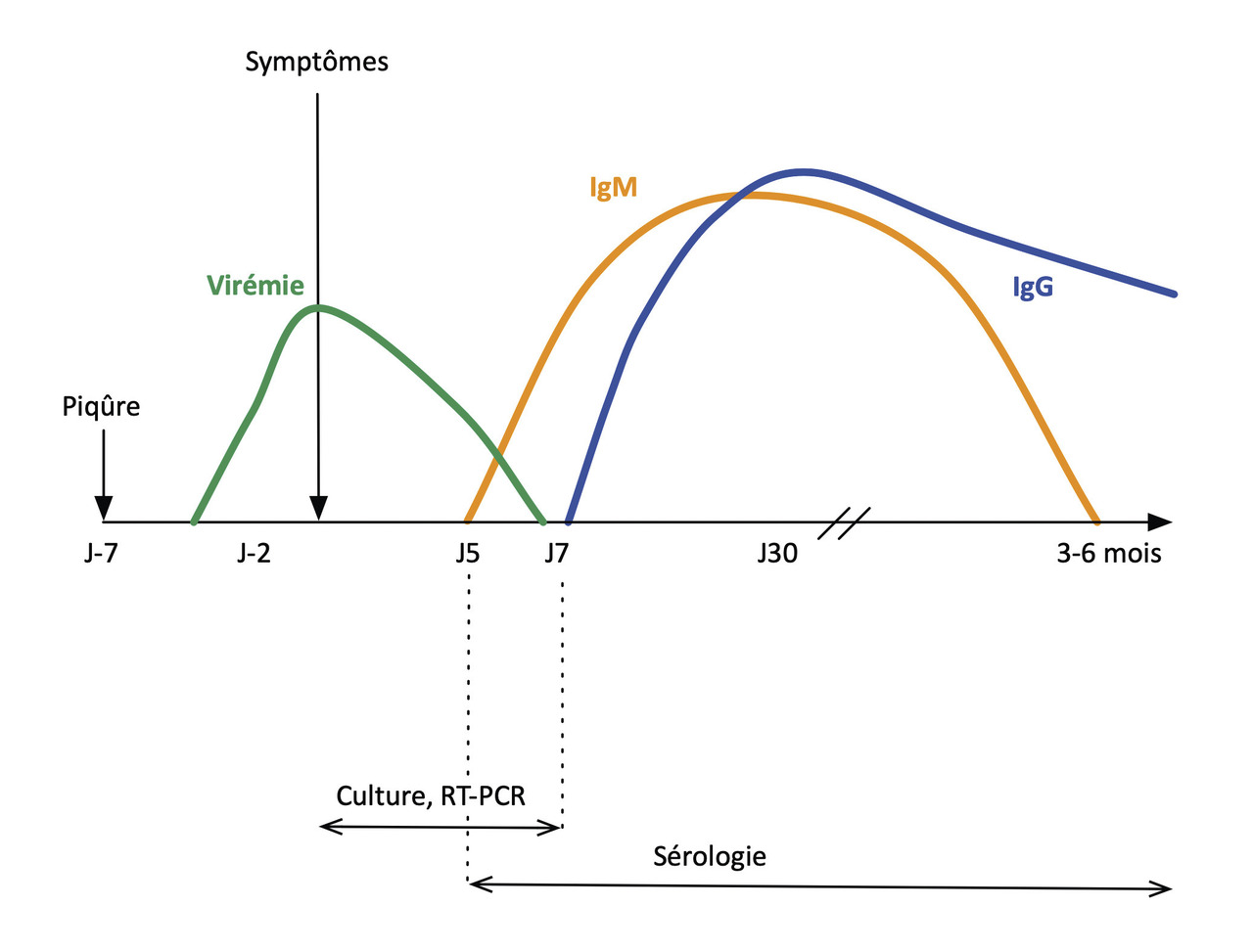
Le diagnostic virologique au stade aigu repose sur la reverse transcriptase polymerase chain reaction (RT-PCR) de J1 à J7 et sur la sérologie (immunoglobulines de type [Ig] M spécifiques) à partir de J5 (fig. 2 ). En période épidémique, la confirmation virologique n’est nécessaire que pour les formes graves ou atypiques, ou chez les personnes à risque de forme grave : nourrissons, personnes âgées, immunodéprimés.
Aux stades post-aigus et chroniques, la confirmation virologique est nécessaire et repose sur la sérologie (IgG spécifiques).
Aux stades post-aigus et chroniques, la confirmation virologique est nécessaire et repose sur la sérologie (IgG spécifiques).
Prise en charge
Il n’existe pas de traitement antiviral contre le virus du chikungunya. L’administration d’immunoglobulines polyvalentes hyperimmunes aux nouveau-nés exposés au risque de transmission mère-enfant pourrait réduire ce risque de transmission.8 Au stade aigu et jusqu’à l’élimination du diagnostic de dengue, le traitement symptomatique repose sur le paracétamol. Les corticoïdes et les anti-inflammatoires non stéroïdiens (AINS) sont contre-indiqués.6 En cas d’évolution défavorable, l’utilisation d’antalgiques de palier 2 ou 3, de médecine physique à visée antalgiques ou d’AINS (après avoir écarté le diagnostic de dengue) est discutée au cas par cas. Il faut par ailleurs maintenir un bon niveau d’hydratation et prévenir les décompensations de comorbidités. Le risque de toxicité médicamenteuse par surdosage (automédication) ou par interaction médicamenteuse est élevé, tant pour le paracétamol et autres antalgiques, les anti-inflammatoires et les traitements au long cours que pour les remèdes de la pharmacopée traditionnelle populaire utilisés en automédication.
La prise en charge des patients aux stades post-aigus et chroniques nécessite une analyse sémiologique précise, la recherche de pathologies ostéo-articulaires et métaboliques associées et une attitude d’écoute bienveillante vis-à-vis du patient. Elle repose idéalement sur une approche multidisciplinaire. Les rhumatismes inflammatoires chroniques sont peu fréquents, mais doivent être diagnostiqués et traités précocement par des rhumatologues expérimentés.
Le chikungunya est une maladie à déclaration obligatoire. Les cas doivent être signalés immédiatement aux autorités de santé (agence régionale de santé).
La prise en charge des patients aux stades post-aigus et chroniques nécessite une analyse sémiologique précise, la recherche de pathologies ostéo-articulaires et métaboliques associées et une attitude d’écoute bienveillante vis-à-vis du patient. Elle repose idéalement sur une approche multidisciplinaire. Les rhumatismes inflammatoires chroniques sont peu fréquents, mais doivent être diagnostiqués et traités précocement par des rhumatologues expérimentés.
Le chikungunya est une maladie à déclaration obligatoire. Les cas doivent être signalés immédiatement aux autorités de santé (agence régionale de santé).
Prévention
Comme les autres arboviroses, la prévention repose essentiellement sur la lutte antivectorielle (adultes et larves) et la protection individuelle contre les piqûres de moustiques.
Plusieurs vaccins sont en cours de développement, mais aucun n’est actuellement disponible.
Plusieurs vaccins sont en cours de développement, mais aucun n’est actuellement disponible.
1. Silva LA, Dermody TS. Chikungunya virus: epidemiology, replication, disease mechanisms, and prospective intervention strategies. J Clin Invest 2017;127:737-49.
2. Simon F, Parola P, Grandadam M, et al. Chikungunya infection: an emerging rheumatism among travelers returned from Indian Ocean islands. Report of 47 cases. Medicine 2007;86:123-37.
3. Schwartz O, Albert ML. Biology and pathogenesis of chikungunya virus. Nat Rev Micro 2010;8:491-500.
4. Gérardin P, Barau G, Michault A, et al. Multidisciplinary prospective study of mother-to-child chikungunya virus infections on the island of La Réunion. PLoS Med 2008;5:e60.
5. Silva JVJ, Ludwig-Begall LF, Oliveira-Filho EF, et al. A scoping review of Chikungunya virus infection: epidemiology, clinical characteristics, viral co-circulation complications, and control. Acta Trop 2018;188:213-24.
6. Simon F, Javelle E, Cabié A, et al. French guidelines for the management of chikungunya (acute and persistent presentations). Med Mal Infect 2015;45:243-63.
7. Ramon-Pardo P, Cibrelus L, Yaayo S. Chikungunya: case definitions for acute, atypical and chronic cases. Wkly Epidemiol Rec 2015;90:410-4.
8. Couderc T, Khandoudi N, Grandadam M, et al. Prophylaxis and therapy for chikungunya virus infection. J Infect Dis 2009;200:516-23.
2. Simon F, Parola P, Grandadam M, et al. Chikungunya infection: an emerging rheumatism among travelers returned from Indian Ocean islands. Report of 47 cases. Medicine 2007;86:123-37.
3. Schwartz O, Albert ML. Biology and pathogenesis of chikungunya virus. Nat Rev Micro 2010;8:491-500.
4. Gérardin P, Barau G, Michault A, et al. Multidisciplinary prospective study of mother-to-child chikungunya virus infections on the island of La Réunion. PLoS Med 2008;5:e60.
5. Silva JVJ, Ludwig-Begall LF, Oliveira-Filho EF, et al. A scoping review of Chikungunya virus infection: epidemiology, clinical characteristics, viral co-circulation complications, and control. Acta Trop 2018;188:213-24.
6. Simon F, Javelle E, Cabié A, et al. French guidelines for the management of chikungunya (acute and persistent presentations). Med Mal Infect 2015;45:243-63.
7. Ramon-Pardo P, Cibrelus L, Yaayo S. Chikungunya: case definitions for acute, atypical and chronic cases. Wkly Epidemiol Rec 2015;90:410-4.
8. Couderc T, Khandoudi N, Grandadam M, et al. Prophylaxis and therapy for chikungunya virus infection. J Infect Dis 2009;200:516-23.