Dans ce pays, les prescriptions y ont été multipliées par 4 entre 1999 et 2012 dans un contexte de campagnes de lutte contre la douleur.1 Dans le même temps, le nombre de morts par overdose d’opioïdes prescrits a également quadruplé entre 2000 et 2014, passant de 1,5 à 5,9 morts pour 100 000 personnes, avec un pic de 42 000 morts en 2016. Cette situation catastrophique a été extrêmement médiatisée aux États-Unis, en France, partout dans le monde. Le Parisien : « Pourquoi la crise des opioïdes est devenue “urgence nationale” aux États-Unis ? », 11 août 2017 ; Le Monde : « Opiacés : attention, danger mortel », 24 avril 2017 ; France Culture : « Opiacés, accro et à cran », 5 février 2018, ainsi que de nombreux reportages télévisés ou émissions grand public. Conséquence de cette hypermédiatisation, on observe maintenant un sentiment d’opiophobie. Cette situation épidémique hors norme en Amérique du Nord suscite un sentiment de méfiance vis-à-vis des prescriptions d’opioïdes en raison de la probabilité d’abus, de mésusage et de risque addictif qu’ils peuvent parfois générer.
Qu’en est-il alors réellement en France et dans le monde ? Quel comportement les prescripteurs et les patients ont adopté : « opiophobie ou opiophilie » ?
Le contexte
La situation en France
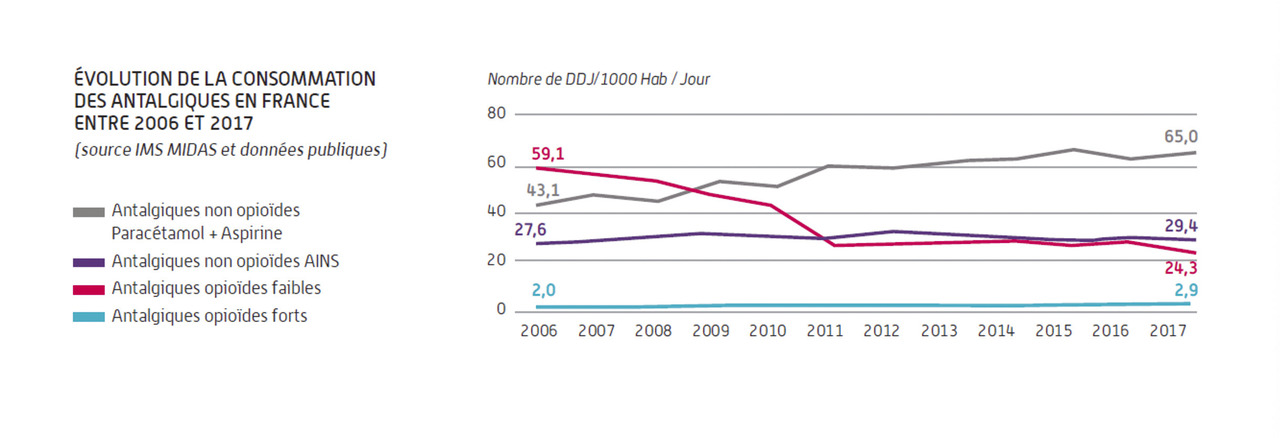
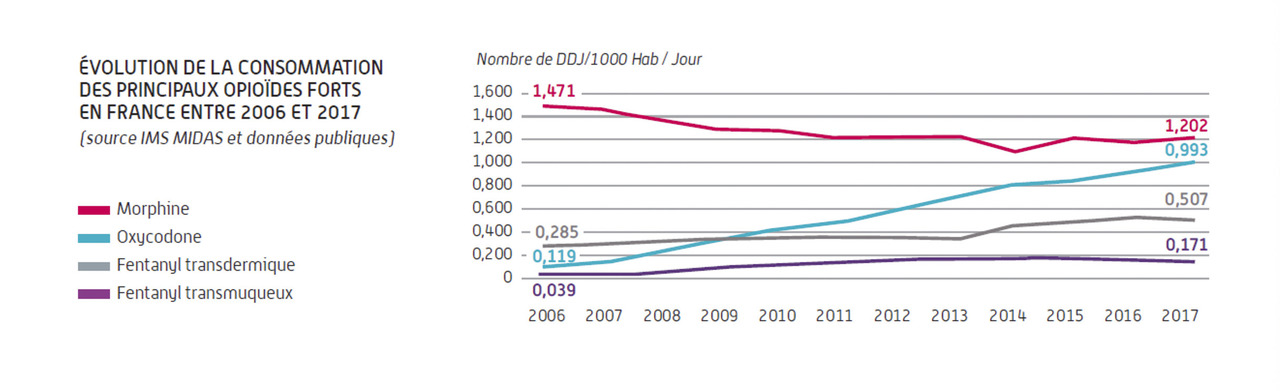
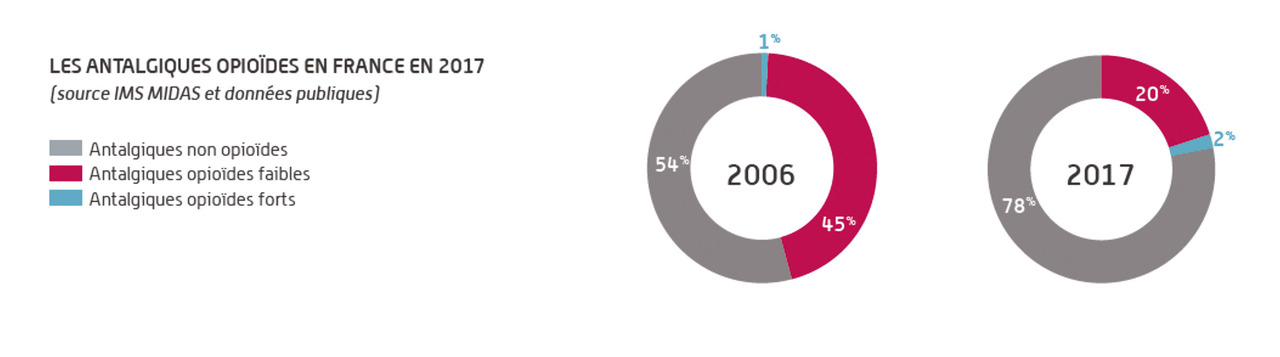
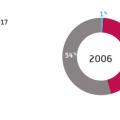
On observe tout de même une augmentation des prescriptions et des consommations d’opioïdes faibles et forts en France (
Ces données sont claires, les consommations ont été doublées, mais nous n’observons pas l’épidémie majeure décrite aux États-Unis.
Prescriptions mondiales d’opioïdes : une grande inégalité
Voici quelques chiffres illustrant bien cette situation. Parmi la France, l’Allemagne, l’Italie, l’Espagne, le Royaume-Uni, le Danemark et la Suède, notre pays est le 3e consommateur d’antalgiques, le 2e consommateur d’antalgiques non opioïdes derrière le Danemark et le 4e consommateur d’antalgiques opioïdes après le Royaume-Uni, l’Allemagne et l’Espagne. La France est au 3e rang de consommation des opioïdes faibles. Cela concerne donc ici des pays développés, riches avec des couvertures sociales et de santé efficaces.
La réalité mondiale est tout autre :4 89 % de la consommation mondiale de morphine concerne les pays d’Amérique du Nord et d’Europe. Les pays à faibles et moyens revenus consomment seulement 6 % de la morphine utilisée au niveau mondial, alors qu’ils ont environ la moitié de tous les patients atteints de cancer et 95 % des nouveaux cas d’infection par le virus de l’immunodéficience humaine (VIH), 32 pays d’Afrique n’ont pratiquement aucune distribution de morphine, et seuls 14 disposent de morphine orale. Quelques exemples éloquents sont rapportés par Human Rights Watch : en Inde, de nombreux hôpitaux ne stockent pas la morphine, car ils doivent obtenir des licences différentes à chaque commande. À Mexico, 9 hôpitaux stockent de la morphine pour une ville de plus de 18 millions d’habitants. Et en Chine, les antalgiques de niveau III ne peuvent être prescrits que par certains hôpitaux. Et, enfin, citons les pays où la morphine ne figure pas sur la liste des médicaments essentiels : Arménie, Kenya, Namibie, Nigeria, Rwanda...
Dangers ou pas ? « fact-checking »
L’analyse d’une large base de données pharmaceutiques américaines met en évidence que parmi plus de 10 millions de personnes prenant des opioïdes, la probabilité de passer à une utilisation à long terme n’était que de 1,3 % un an et demi après la première prescription,12 % trois ans après, 3,7 % six ans après et 5,3 % neuf ans après.4
Certes, les notifications d’abus, de mésusage et de dépendance sont de plus en plus nombreuses mais concernent surtout le fentanyl d’action rapide. L’Agence nationale de sécurité du médicament (ANSM) l’a signalé en 2014 : 63 % des notifications de pharmacovigilance concernent des prescriptions hors douleur cancéreuse, 47 % d’absence de traitement de fond, 28 % de prescription à dose excessive. La situation n’a donné lieu à aucune alerte de la part de l’ANSM. Malgré cela, un climat d’opiophobie s’installe, la peur de l’addiction ne doit pas être un frein à une prise en charge optimale de la douleur. Alors, certains prescripteurs privilégient les antalgiques de niveau II, mais la prescription des opioïdes faibles (codéine, tramadol, opium) n’écarte en rien le risque addictif.6, 7
En créant ce climat d’opiophobie, les prescriptions risquent d’être limitées, réduites, et la qualité de la prise en charge de la douleur dégradée. Or la douleur chronique peut être dangereuse,8 altérant grandement la qualité de vie, le travail, la vie sociale ; elle majore également les risques de suicide, les risques cardiovasculaires et de mort prématurée.9
Un déficit de prise en charge de la douleur chez les personnes âgées peut également avoir d’importantes conséquences, avec une majoration de troubles cognitifs. Dans une étude10 transversale réalisée chez 323 sujets âgés de 73,5 ans en moyenne, comparant 160 sujets sans douleur à 163 sujets souffrant de lombalgies chroniques, non seulement la lombalgie chronique est associée à une fonction cognitive amoindrie (mémoire immédiate p = 0,002, langage p = 0,004, mémoire différée p = 0,004, flexibilité mentale p = 0,002, dextérité manuelle), mais ce déclin est corrélé avec l’intensité de la douleur (p < 0,001) !
D’autres travaux et études montrent également un manque de connaissances ou d’informations concernant l’utilisation et la prescription des opioïdes chez les praticiens, entraînant alors des utilisations non conformes aux recommandations et pouvant induire progressivement un mésusage chez les patients.
La réalité du mésusage et du risque addictif ne doit pas être nié ni méconnu, et un outil de dépistage, simple et rapide est conseillé, l’échelle POMI (
Suivre les recommandations
Des recommandations (v. encadré) des sociétés savantes et d’experts ont été élaborées pour permettre une optimisation de l’utilisation des opioïdes faibles et forts dans les différentes situations douloureuses.2, 3 Cela implique pour chaque situation :
– de personnaliser le traitement pour chaque patient, selon les caractéristiques de sa douleur, et de ses attentes ;
– d’évaluer la balance bénéfices-risques du traitement ;
– de suivre les indications et les conseils d’utilisation de l’autorisation de mise sur le marché ;
– de prendre en compte les modalités de remboursement de chaque molécule.
En résumé, il faut savoir quand, pour qui et pourquoi débuter un traitement opioïde et savoir quand et comment l’arrêter !
Principales recommandations récentes sur le bon usage des antalgiques opioïdes en France
Agence nationale de sécurité du médicament, 2019 (extrait)
Deux recommandations de sociétés savantes françaises sur le bon usage des antalgiques opioïdes ont été récemment publiées. Il s’agit des recommandations sur l’utilisation des opioïdes forts dans la douleur chronique non cancéreuse (DCNC) de la Société française d’étude et de traitement de la douleur (SFETD, janvier 2016) et une réactualisation de la recommandation sur la douleur postopératoire de la Société française d’anesthésie et de réanimation (SFAR, 2017).
La SFEDT rapporte une efficacité modérée des opioïdes forts dans les douleurs chroniques non cancéreuses (arthrose des membres inférieurs, lombalgies chroniques, hernie discale…) et dans les douleurs neuropathiques périphériques ou centrales.
Elle recommande de ne pas poursuivre un opioïde fort au-delà de 3 mois en l’absence de soulagement de la douleur ou d’amélioration de la fonction ou de la qualité de vie, et de ne pas dépasser 150 mg d’équivalent morphine par jour sans l’avis d’un spécialiste.
Par ailleurs, elle recommande de ne pas utiliser les opioïdes forts dans les fibromyalgies et dans le traitement des céphalées primaires et de la migraine, et de ne pas utiliser les formes de fentanyl transmuqueux à libération rapide dans la prise en charge des douleurs chroniques non cancéreuses.
Sur l’utilisation des opioïdes en périopératoire, la SFAR recommande de prescrire un opioïde fort (morphine ou oxycodone), préférentiellement par voie orale, en cas de douleurs postopératoires sévères ou insuffisamment calmées par les antalgiques des paliers inférieurs, et ceci quel que soit l’âge.
La Haut Autorité de santé (HAS) a également publié une fiche de Bon usage du médicament : les médicaments des accès douloureux paroxystiques du cancer (HAS, juillet 2014).
Aucune recommandation récente n’est disponible sur le bon usage des antalgiques opioïdes faibles ou dans la prise en charge de la douleur aiguë. Toutefois, des recommandations après le retrait du dextropropoxyphène ont été publiées par la SFR, la SFETD et l’Afssaps en 2011, sur la prise en charge des douleurs modérées à intenses de l’adulte. Il y est rappelé que l’antalgique de choix est le paracétamol lors de douleur aiguë nociceptive légère à modérée, un AINS ou un antalgique opioïde faible lors de douleur modérée à intense, et un opioïde faible ou fort dans les douleurs très intenses, selon le contexte clinique et l’urgence à obtenir un soulagement.
Très récemment, l’Académie nationale de médecine a publié un rapport sur “ Les douleurs chroniques en France. Recommandations de l’Académie nationale de médecine pour une meilleure prise en charge des malades ” (Queneau, octobre 2018).
2. Deleens R, Hadjiat Y. Douleur et opioïdes forts : des recommandations d’experts aux nouvelles réflexions. Du bon usage des opioïdes. Douleurs 2015;16:238-45.
3. Moisset X, Trouvin AP, Tran VT, et al. Utilisation des opioïdes forts dans la douleur chronique non cancéreuse chez l’adulte. Recommandations françaises de bonne pratique clinique par consensus formalisé (SFETD). Presse Med 2016;45:447-62.
4. Serrie A. Le fossé mondial de la douleur : déséquilibre entre Nord et Sud. Douleurs 2019;20:59-62.
5. Quinn PD, Hur K, Chang Z, et al. Incident and long-term opioid therapy among patients with psychiatric conditions and medications: a national study of commercial health care claims. Pain 2017;158:140-8.
6. Robinet S, Benslimane M. Addiction aux opioïdes analgésiques, sommes-nous américains ? Le Flyer, 2015. http://bit.ly/2lPRGaT
7. Sichère P. Opioïdes et risques addictifs, comment les prévenir ? Questions posées aux Dr S. Robinet, Dr C. Lucas, Dr J. Bernardet, Pr N. Franchitto. Douleurs 2017;18:305-12.
8. Rose MR. Are prescription opioids driving the opioid crisis? Assumptions vs facts. Pain Med 2018;19:793-807.
9. Tesarz J, Eich W, Baumeister D. Widespread pain is a risk factor for cardiovascular mortality: results from the Framingham Heart Study. Eur Heart J 2019;40:1609-17.
10. Weiner DK, Rudy TE, Morrow L, et al. The relationship between pain, neuropsychological performance and physical function in community-dwelling older adults with chronic back pain. Pain Med 2006;7:60-9.
11. Knisely JS, Wunsch MJ, Cropsey KL, Campbell ED. Prescription opioid misuse index: a brief questionnaire to assess misuse. J Subst Abuse Treat 2008;35:380-6.

 Encadrés
Encadrés