Diagnostiquer une grossesse extra-utérine.
Identifier les situations d'urgences et planifier leur prise en charge.
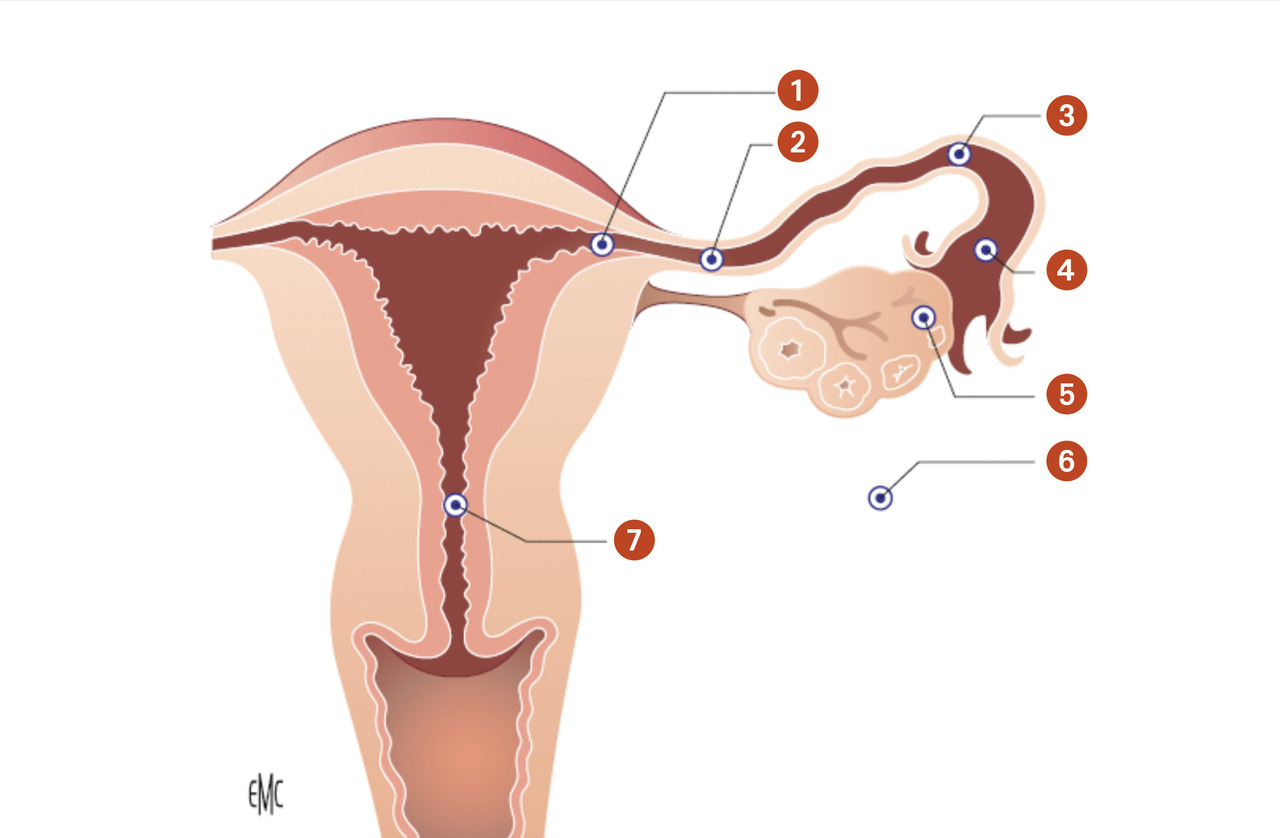
Dans de rares cas, on peut assister à une nidation dans la partie interstitielle de la trompe (grossesse interstitielle), dans l’ovaire (grossesse ovarienne), dans l’abdomen (grossesse abdominale), dans le col de l’utérus (grossesse cervicale) ou sur une cicatrice de césarienne (
Le terme de grossesse ectopique est donc plus approprié que celui de grossesse extra-utérine étant donné la localisation de certaines grossesses ectopiques au niveau du col utérin, d’une cicatrice de césarienne ou de la portion interstitielle de la trompe qui sont des grossesses ectopiques intra-utérines mais extra- cavitaires. Le terme de grossesse ectopique sera donc utilisé par la suite.
L’incidence des grossesses ectopiques est en constante augmentation. Elle est estimée en France à 2 % des grossesses. Elle demeure la première cause de décès maternel au premier trimestre de grossesse.
Facteurs de risque
Les facteurs de risque de grossesse ectopique sont donc tous les facteurs altérant la motilité des cils de la trompe responsables du cheminement de l’œuf jusqu’à la cavité utérine.
Les infections génitales hautes incluent les salpingites, les endométrites et leurs complications. Les salpingites sont des infections sexuellement transmissibles. Le risque relatif de grossesse ectopique est de 6 en cas d’antécédent d’infection génitale haute et le germe le plus fréquemment en cause est Chlamydia trachomatis.
La relation causale entre tabac et grossesse ectopique est établie avec une relation dose-effet.
Les antécédents de chirurgie tubaire mais aussi abdominopelvienne à risque d’adhérences.
Les autres causes d’altération de la paroi tubaire : endométriose, tuberculose, bilharziose, malformation utérine ou tubaire.
L’âge maternel élevé, notamment après 35 ans.
Certains types de contraception : microprogestatif, dispositif intra- utérin (risque relatif = 3).
La fécondation in vitro (des grossesses ectopiques surviennent dans 4,5 % des cas). Pour ces patientes, il faut penser aux grossesses hétérotopiques qui correspondent à la coexistence de deux grossesses simultanées : une grossesse intra-utérine et une grossesse ectopique.
Diagnostic
Interrogatoire
Examen clinique
La présence de signes d’insuffisance circulatoire aiguë oriente vers le diagnostic de grossesse ectopique compliquée d’une rupture tubaire, qui est une urgence vitale.
Réalisation d’une bandelette urinaire ainsi que de bêta-HCG urinaires.
La palpation abdominale recherchera une douleur pelvienne latéralisée, ou une défense, présente en cas d’hémopéritoine associé. L’examen sous spéculum visualise un col sain avec des métrorragies peu abondantes de sang marron issues de l’endocol. Le toucher vaginal objective une douleur à la palpation du cul-de-sac de Douglas latéralisée du côté de la grossesse ectopique.
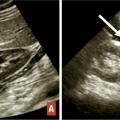
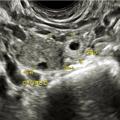
Échographie pelvienne
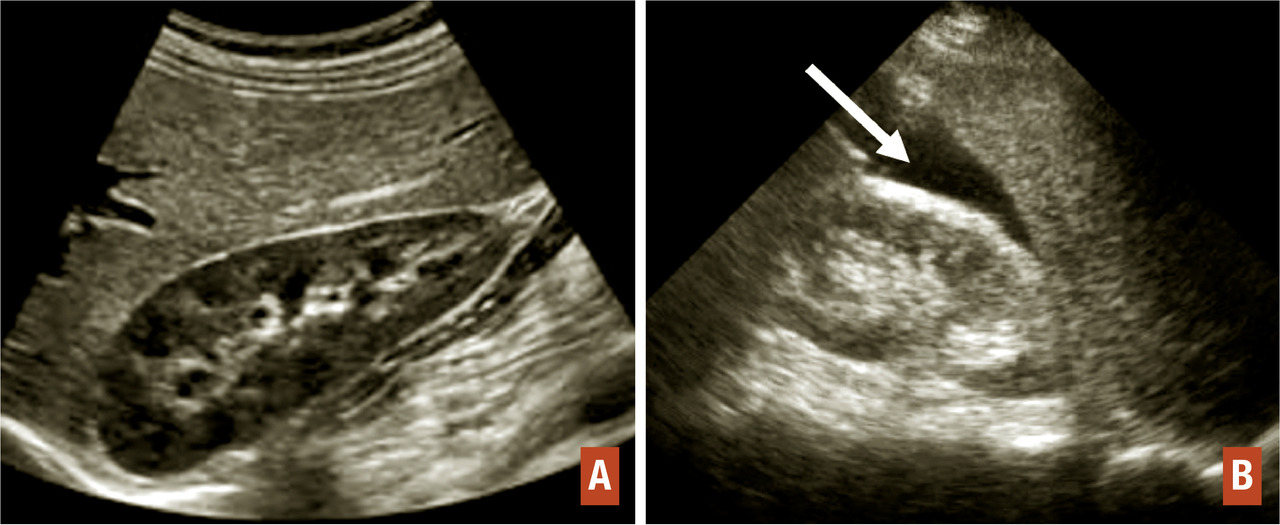
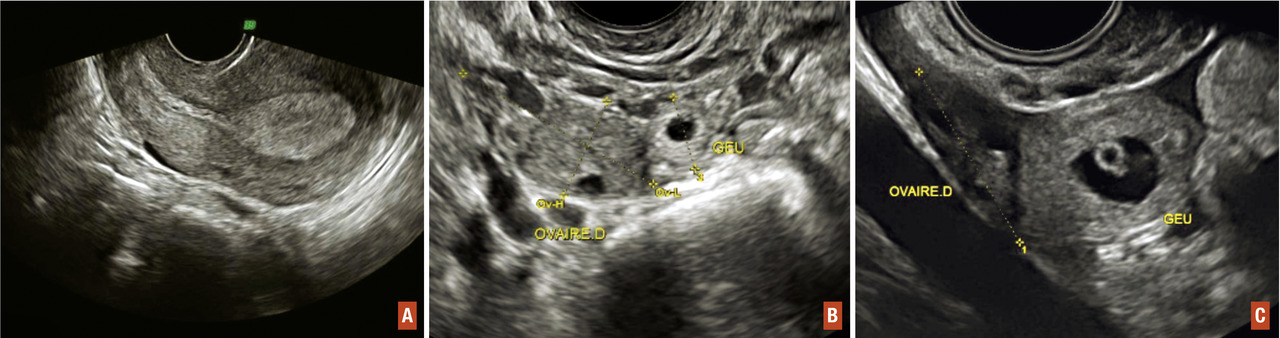
L’échographie par voie endovaginale visualise (
- un endomètre épaissi ;
- une vacuité utérine ;
- un épanchement péritonéal en cas de grossesse ectopique compliquée d’une rupture tubaire ;
- une masse latéro-utérine entre l’utérus et l’ovaire qui est constituée d’un sac gestationnel dans seulement 20 % des cas (où il faut alors rechercher un embryon et une éventuelle activité cardiaque). Dans la majorité des cas, il s’agit d’une masse hétérogène (hématosalpinx ou trophoblaste intratubaire).
Examens biologiques
En cas de suspicion de grossesse ectopique, il faudra réaliser le bilan suivant :
- Hémocue en cas d’instabilité hémodynamique ;
- bilan préopératoire : NFS, TP, TCA ;
- bilan pré-méthotrexate : bilan hépatique, ionogramme sanguin, urée, créatininémie ;
- groupe sanguin, rhésus, RAI : la détermination du groupe sanguin est primordiale dans ce contexte afin d’éviter une allo-immunisation rhésus en administrant des immunoglobulines anti-D (Rhophylac) aux patientes de Rhésus négatif. De même, le groupe sanguin est indispensable en raison du risque de transfusion.
Diagnostics différentiels
En cas de bêta-HCG positifs :
- grossesse de localisation indéterminée ;
- grossesse intra-utérine évolutive ou non ;
- fausse couche spontanée ;
- môle hydatiforme.
- kyste ovarien et ses complications : rupture hémorragique du corps jaune, torsion d’annexe, kyste hémorragique ;
- autres causes de métrorragies : tumeur du col utérin, lésion traumatique cervico-vaginale, fibrome ;
- autres causes de douleurs pelviennes : salpingite aiguë, colique néphrétique.
Comment faire en pratique ?
Il faut répéter le dosage de bêta-HCG sanguin ainsi que l’échographie pelvienne toutes les 48 heures jusqu’à aboutir à un diagnostic formel.
Grossesse intra-utérine évolutive :
- doublement des bêta-HCG sanguins toutes les 48 heures ;
- apparition d’un sac gestationnel intra-utérin avec vésicule vitelline. La présence d’une vésicule vitelline signe de manière certaine la localisation intra-utérine de la grossesse.
- augmentation sans doublement, voire stagnation des bêta-HCG sanguins toutes les 48 heures ;
- vacuité utérine et apparition d’une masse latéro-utérine.
- grossesse intra-utérine arrêtée ;
- décroissance des bêta-HCG sanguins toutes les 48 heures ;
- pas d’apparition de sac gestationnel intra-utérin ni de masse latéro-utérine.
Prise en charge
Urgence
- instabilité hémodynamique ;
- défense abdominale ;
- hémopéritoine à l’échographie.
- mise en place de 2 voies veineuses périphériques de bon calibre ;
- mise en place de 500 mL de sérum physiologique en débit libre ;
- appel du médecin anesthésiste ;
- laisser la patiente à jeun ;
- passage rapide au bloc opératoire pour cœlioscopie exploratrice et thérapeutique.
- taux de bêta-HCG sanguin supérieur à 5 000 UI/L ;
- grossesse ectopique tubaire avec embryon ayant une activité cardiaque ;
- patiente algique.
Traitement médical
La patiente doit être informée des effets secondaires possibles du méthotrexate : hématologiques (leucopénie, anémie, thrombopénie), digestifs (nausées), hépatiques (élévation des transaminases, hépatite aiguë), rénaux (insuffisance rénale), cutanés (prurit, érythème) et respiratoires (pneumopathie interstitielle). La patiente doit être informée qu’en cas de douleur brutale ou de malaise, elle doit revenir aux urgences en raison du risque de rupture tubaire. Elle doit aussi être informée du risque de douleur peu intense du côté de la grossesse ectopique autour de J3 de l’injection de méthotrexate. Le risque d’échec du traitement médical avec recours à un traitement chirurgical est d’environ 25 %.
Surveillance après traitement par méthotrexate : les patientes sont systématiquement reconvoquées à J7 pour un dosage des bêta- HCG sanguins et pour un examen clinique afin de vérifier l’efficacité et la tolérance du traitement. Un contrôle échographique peut être réalisé au moindre doute sur un hémopéritoine. Si une élévation des bêta-HCG est constatée à J7, une deuxième injection de méthotrexate est possible.
On surveille également la bonne tolérance du traitement en prélevant un bilan hépatique et rénal. Il existe effectivement de rares cas d’hépatites aiguës post-méthotrexate.
Le taux de bêta-HCG sanguin est ensuite surveillé chaque semaine jusqu’à négativation correspondant à un taux inférieur à 2 UI/L.
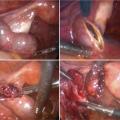
Traitement chirurgical
L’exploration recherche un hémopéritoine, explore l’utérus, les ovaires et les trompes et recherche des facteurs évoquant une infection génitale haute (péri-hépatite à Chlamydia notamment, autrement appelée syndrome de Fitz-Hugh-Curtis) et confirme le diagnostic de la grossesse ectopique ainsi que son siège.
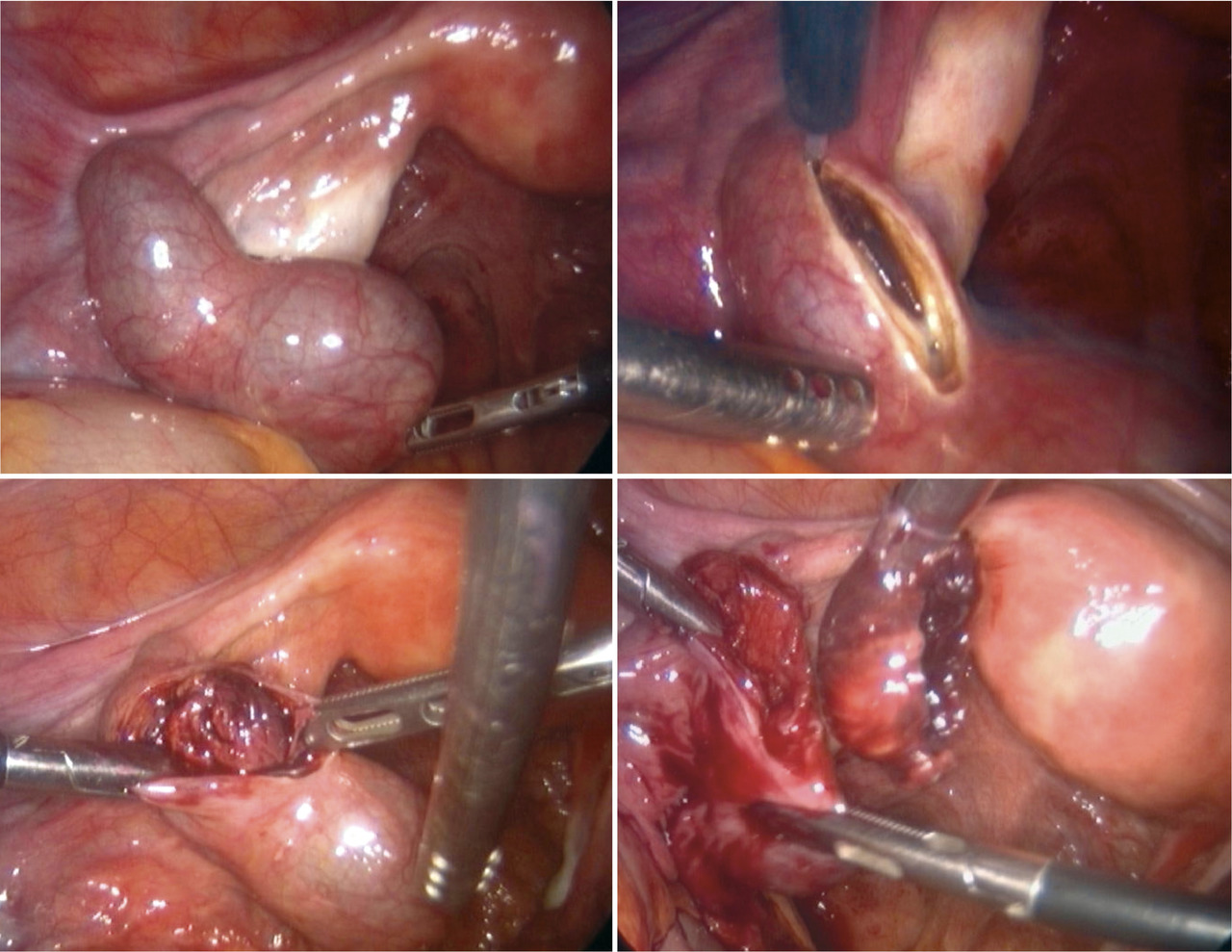
En fonction de l’aspect de la trompe, deux traitements sont possibles : la salpingotomie ou la salpingectomie. La salpingotomie doit toujours être préférée (
La salpingotomie consiste en une incision à la pointe monopolaire sur la trompe en regard de l’hématosalpinx. On réalise ensuite une aspiration du contenu tubaire. Si la trompe est trop abîmée ou qu’elle saigne abondamment après la salpingotomie, on peut être amené à réaliser l’exérèse de la trompe (salpingectomie). Les pièces opératoires sont adressées pour analyse anatomopathologique.
En cas de salpingectomie, il n’y a pas de surveillance des bêta-HCG sanguins nécessaire car le traitement a été radical. En revanche, si on réalise une salpingotomie, il faut suivre de manière hebdomadaire le taux des bêta-HCG de la patiente jusqu’à négativation. Une contraception efficace est nécessaire pendant toute la durée de la surveillance.
Traitement des grossesses ectopiques autres que tubaires
Fertilité ultérieure
Grossesse extra-utérine
La grossesse ectopique est une urgence diagnostique et thérapeutique.
Elle doit être évoquée chez toute patiente en âge de procréer consultant pour des douleurs abdominales associées à des métrorragies.
Le diagnostic repose sur le dosage des bêta-HCG sanguins associé à une échographie pelvienne.
En fonction de l’état clinique de la patiente, le traitement peut être médical ou chirurgical par cœlioscopie.
Penser à la prévention de l’allo-immunisation rhésus chez les patientes de rhésus négatif.
Contraception systématique pour une durée de 3 mois après traitement conservateur (méthotrexate ou salpingotomie).
Échographie pelvienne précoce pour les grossesses ultérieures en raison du risque de récidive.
Message de l'auteur
La question sur la grossesse extra-utérine est une question d’ECN classique. Un dossier sur une grossesse extra-utérine du diagnostic à la prise en charge peut faire l’objet d’un dossier aux ECN. Le choix entre traitement médical ou chirurgical et la précocité diagnostique sont les éléments clés de cette question. Le diagnostic et la prise en charge des grossesses de localisation indéterminée est aussi une question classique. Enfin, les diagnostics différentiels en contexte d’urgence doivent aussi être maîtrisés.

 Encadrés
Encadrés