Diagnostiquer un impétigo, une folliculite, un furoncle, une dermohypodermite bactérienne (DHB) et ses signes de gravité. Connaître les principes du traitement de l’impétigo, de la folliculite, du furoncle, de la DHB. Diagnostiquer et connaître les principes du traitement des infections cutanéo-muqueuses à Candida, cutanée à Malassezia et des phanères (teignes, onychomycose).Diagnostiquer et connaître les principes du traitement des infections à dermatophytes de la peau glabre, des plis et des phanères.
Infections cutanéo-muqueuses d’origine bactérienne
Impétigo
Définition
De façon générale, l’impétigo est une infection de l’épiderme due à Streptococcus pyogenes et/ou à Staphylococcus aureus. Dans les pays industrialisés, notamment en France, Staphylococcus aureus est le germe le plus fréquemment responsable de l’impétigo (90 % des cas) alors que dans les pays à niveau de ressource faible-intermédiaire, Streptococcus pyogenes est plus fréquemment retrouvé. L’ecthyma est une forme d’impétigo creusant, avec ulcération du derme, laissant des cicatrices, classiquement dû à Streptococcus pyogenes. Malgré une certaine homonymie, l’ecthyma gangrenosum doit être distingué de l’ecthyma simple car il survient chez des sujets immunodéprimés dans un contexte d’infection parfois bactériémique à bacilles à Gram négatif (le plus souvent Pseudomonas aeruginosa).Diagnostic, formes cliniques
Le diagnostic est clinique. Le prélèvement bactériologique n’est pas systématique mais recommandé en cas de forme étendue, d’échec au traitement bien conduit, de formes compliquées ou de récidive.L’impétigo est très fréquent chez les enfants, avec une recrudescence estivale et une contagiosité importante avec possibilité d’hétérotransmission au sein de collectivités et du foyer familial. Chez l’adulte, l’impétigo est rarement primaire et doit faire rechercher une dermatose sous-jacente (pédiculoses, gale, dermatite atopique, varicelle…). L’impétiginisation secondaire des dermatoses prurigineuses est aussi possible chez l’enfant.
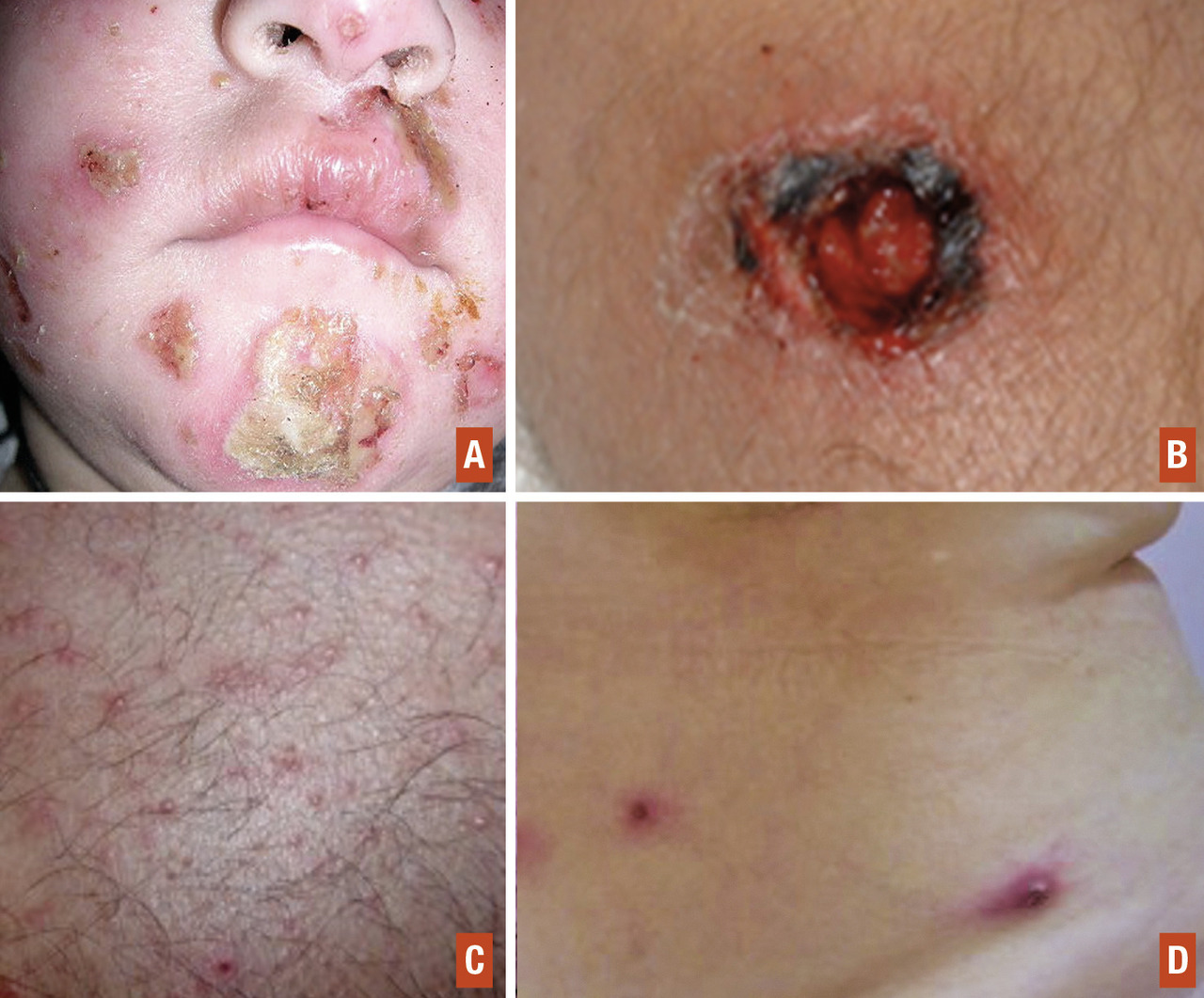
La lésion élémentaire initiale de l’impétigo est une bulle fragile dont le contenu va rapidement se troubler puis se rompre et laisser place à des érosions croûteuses dites mélicériques (« de couleur miel ») (
Prise en charge
Le traitement repose d’abord sur des mesures d’hygiène générale, avec lavage biquotidien à l’eau et au savon et protection des lésions par des pansements.Une éviction de la collectivité est recommandée si les lésions ne peuvent pas être recouvertes par un pansement pour une durée de 3 jours à partir du début du traitement.
Les antiseptiques ne sont pas recommandés (dès lors que l’eau et le savon sont utilisés) et n’ont pas démontré leur intérêt en association avec les antibiotiques locaux. Le traitement antibiotique s’effectue par voie locale ou générale en fonction de l’étendue des lésions et du contexte. Ainsi, pour un impétigo non compliqué, peu étendu (< 6 lésions), une antibiothérapie par voie locale par mupirocine 2 ou 3 applications par jour pendant 5 jours (il faut éviter l’usage prolongé en raison du risque rapide de résistance) sur les lésions est recommandée. Une antibiothérapie par voie générale antistaphylococcique est indiquée pour les formes graves d’impétigo : impétigos étendus (> 2 % de la surface corporelle), avec plus de 6 lésions, rapidement progressifs, ou pour l’ecthyma (en première intention pristinamycine 1 g x 3/j chez l’adulte et amoxicilline-acide clavulanique, et chez l’enfant 80 mg/kg/j d’amoxicilline en 3 prises par jour, sans dépasser 3 g/j) pour une durée de 7 jours. En cas de dermatose sous-jacente, une prise en charge spécifique est requise. Le traitement par amoxicilline-acide clavulanique n’est pas proposé en première intention chez l’adulte, pour limiter l’émergence de bêtalactamases à spectre étendu (BLSE) [alerte ANSM] : il est indiqué en première intention chez l’enfant pour des raisons de facilité galénique (
Complications
En l’absence de traitement, une extension locale (ecthyma, dermohypodermite bactérienne non nécrosante), voire générale (bactériémie, manifestations toxiniques) de l’infection est possible. Les complications toxiniques post-streptococciques comprennent la glomérulonéphrite aiguë post-streptococcique, le rhumatisme articulaire aigu, la scarlatine et le choc toxique streptococcique.À noter que du fait de la très faible incidence du streptocoque dans l’impétigo et en particulier de la disparition des souches néphritigènes en France métropolitaine, il n’est plus recommandé de dépister la glomérulonéphrite aiguë post-streptococcique par une bandelette urinaire après un impétigo.
Les complications toxiniques post-staphylococciques comprennent :
- le syndrome de choc toxinique (toxic shock syndrome toxin : TSST-1) : fièvre, exanthème scarlatiniforme, atteinte systémique avec état de choc ;
- l’épidermolyse bulleuse staphylococcique ou SSSS (staphylococcal scalded skin syndrome) : surtout chez le jeune enfant, altération de l’état général, fièvre, exanthème scarlatiniforme débutant dans les plis, avec décollement superficiel et présence d’un signe de Nikolsky. Chez l’adulte, l’insuffisance rénale et une immunodépression sont les facteurs favorisants ;
- l’impétigo dans sa forme bulleuse due à l’action locale des toxines exfoliantes (exfoliatines A et B) dirigées contre la desmogléine 1 qui entraîne une rupture de la cohésion entre les kératinocytes cutanées, et donc la formation d’une bulle superficielle avec signe de Nikolsky.
Dermohypodermite bactérienne non nécrosante
Définition
Parfois toujours appelée « érysipèle », la dermohypodermite bactérienne non nécrosante (DHBNN) est due au streptocoque bêtahémolytique du groupe A dans la majorité des cas (80 %). Les autres agents pathogènes des DHBNN sont les autres streptocoques (groupe G dans environ 20 % des cas, groupes B et C dans moins de 10 % des cas). Staphylococcus aureus est rapporté dans les formes abcédées ou sur furoncles compliqués.Diagnostic
Le diagnostic est clinique. Le début est brutal. Il associe des signes généraux (fièvre 39-40 °C, frissons, malaise) et des signes locaux, avec un placard érythémateux inflammatoire, douloureux, unilatéral bien limité (Quatre facteurs de risque indépendants de dermohypodermite bactérienne non nécrosante de jambe ont été mis en évidence :
- un antécédent identique de dermohypodermite bactérienne non nécrosante de jambe ;
- la présence d’un œdème de jambe, sur insuffisance veineuse ou lymphœdème congénital ou acquis secondaire à une chirurgie (prothèse articulaire, gynécologique, saphénectomie, curage ganglionnaire) ;
- la présence d’une porte d’entrée cutanée, qu’il s’agisse d’une plaie chronique (ulcère de jambe, intertrigo inter-orteils (en général d’origine mycosique [60 % des cas] avec ou sans onychomycose) ou aiguë (poussée de dermatoses inflammatoire, plaie traumatique…) ;
- le surpoids (dès que l’indice de masse corporelle est > 27 kg/m2).
Examens complémentaires
Aucun examen complémentaire n’est nécessaire au diagnostic de DHBNN. À la biologie, on retrouverait un syndrome inflammatoire biologique avec une hyperleucocytose à polynucléaires neutrophiles et une élévation de la CRP. Les hémocultures sont rarement positives (< 5 %). Les prélèvements locaux bactériologiques (écouvillon local, ponction sous-cutanée, ponction de phlyctènes, biopsie cutanée) sont exceptionnellement positifs, probablement du fait du mécanisme toxinique de l’érysipèle et de la faible densité bactérienne dans les lésions. En pratique courante, ils ne sont pas nécessaires dans les formes typiques et en l’absence de complications (abcès, signes cliniques de gravité ; v. infra). Ces prélèvements bactériologiques, s’ils sont réalisés bien que non indiqués (par exemple écouvillon ulcère), ne doivent en aucun cas guider ni modifier l’antibiothérapie.Évolution – Complications
L’évolution est dans la grande majorité des cas favorable (< 5 % d’hospitalisations secondaires dans une étude sur la prise en charge des DHBNN en ambulatoire).La complication la plus fréquente est la récidive, survenant jusque dans 45 % des cas dans l’année suivant le premier épisode dans les DHBNN de membre inférieur.
L’abcédation survient dans < 10 % des cas. Les complications ostéo-articulaires à type d’arthrite, ténosynovite, bursites sont plus rares.
La présence de signes locaux ou généraux de gravité doit faire évoquer une forme nécrosante de dermohypodermite bactérienne, qui est une urgence médico-chirurgicale et requiert une hospitalisation en urgence. Les signes locaux évocateurs d’une forme nécrosante de dermohypodermite bactérienne sont : une douleur intense disproportionnée par rapport aux signes locaux, une hypoesthésie, des taches cyaniques mal limitées en carte de géographie, des lésions nécrotiques, des bulles hémorragiques, une crépitation à la palpation (
Diagnostics différentiels
Le principal diagnostic différentiel de la DHBNN de membre inférieur est la poussée inflammatoire d’insuffisance veineuse, classiquement bilatérale et sans fièvre élevée ni frissons. Les autres diagnostics différentiels possibles sont l’eczéma de contact, les piqûres d’insectes, l’érythème migrant, les fièvres périodiques familiales, l’arthrite aiguë, la bursite, la cellulite de Wells, la thrombose veineuse superficielle ou profonde.Prise en charge
Le traitement peut se faire en ambulatoire. Les indications d’une hospitalisation sont : la présence de signes généraux marqués, de signes de gravité locaux, un âge < 1 an, des comorbidités significatives à risque de décompensation, un contexte social défavorable rendant difficile l'observance du traitement et/ou une obésité morbide (IMC > 40). Une évolution non favorable après 48 heures d’un traitement adapté par voie orale justifie une hospitalisation secondaire. Le traitement repose sur une mono-antibiothérapie qui doit être active sur le streptocoque. En première intention on privilégiera une antibiothérapie chez l’adulte par amoxicilline active sur le streptocoque (50 mg/kg/j, au maximum 6 g/j) avec une adaptation de dose au poids et à la fonction rénale. En cas d’allergie aux bêtalactamines, la pristinamycine à la dose 1 g × 3/j ou la clindamycine à 900 à 2 400 mg/j (si poids > 100 kg) peuvent être utilisées. La durée du traitement recommandée par la Haute Autorité de santé (HAS) est de 7 jours. L’apyrexie est classiquement obtenue en 72 heures, l’érythème persiste souvent au-delà, notamment en cas d’insuffisance veinolymphatique et ne justifie pas à lui seul la prolongation de l’antibiothérapie. Chez l’enfant, en première intention on utilisera l’amoxicilline-acide clavulanique (80 mg/kg/j d’amoxicilline en 3 prises par jour, sans dépasser 3 g/j).Mesures associées
Le repos au lit doit être recommandé, avec surélévation du membre inférieur.La porte d’entrée doit être traitée systématiquement : traitement d’un intertrigo inter-orteil avec prélèvement mycologique systématique en cas de doute sur une atteinte plantaire ou unguéale associée.
La vaccination antitétanique doit être mise à jour si le dernier rappel date de plus de 10 ans.
Une contention veineuse systématique est utile au décours d’une DHBNN, permettant de lutter contre le lymphœdème séquellaire de l’épisode (facteur de risque majeur de récidive ; v. supra).
Traitement préventif
La récidive d’un érysipèle, définie par la survenue de plus de 2 épisodes dans le même territoire, est fréquente. La prévention repose sur des mesures hygiéno-diététiques avec lutte contre le surpoids, la macération et la malposition des orteils pour la prévention des dermatomycoses, hydratation régulière de la peau après lavage et séchage soigneux et traitement systématique des portes d’entrée. La prise en charge d’une insuffisance veinolymphatique avec port d’une contention veineuse adaptée au décours de l’épisode et la recherche d’une insuffisance veineuse avec réalisation d’un écho-Doppler veineux sont primordiales. Ainsi, il a été montré que la prise en charge du lymphœdème permettait une réduction d’incidence des DHBNN de 58 à 9 %. Il est recommandé de débuter une antibioprophylaxie en cas de 2 épisodes sur l’année écoulée et d’adresser le patient en consultation spécialisée.Dermohypodermite bactérienne nécrosante - fasciite nécrosante
Folliculites, furoncles
Folliculites
La folliculite est une infection bactérienne de la partie superficielle du follicule pilosébacée. Staphylococcus aureus est responsable de la majorité des folliculites. Cliniquement, il s’agit d’une pustule centrée par un poil prédominant sur des zones pileuses et de frottement (Furoncles
Il s’agit d’une infection bactérienne du follicule pilosébacé nécrosante et dans sa totalité causée par Staphylococcus aureus. Cliniquement, il s’agit d’un papulo-nodule inflammatoire douloureux avec parfois un bourbillon central nécrotique (Le diagnostic est clinique ; un prélèvement bactériologique est indiqué en cas de formes compliquées (anthrax, dermohypodermite périlésionnelle, signes généraux, lésions multiples, abcédation, signes généraux, furonculose). L’anthrax est défini comme un conglomérat de furoncles, et la furonculose comme la répétition de furoncles sur plusieurs mois.
Le traitement d’un furoncle simple repose sur des mesures d’hygiène (pas d’automanipulation par le patient, lavage fréquent des mains, protection par un pansement, changement et lavage régulier du linge de toilette et des vêtements), une incision du bourbillon pourra être réalisée par un médecin. Aucune antibiothérapie locale ni générale n’est recommandée en cas de furoncle non compliqué. Une antibiothérapie par voie générale antistaphylococcique est uniquement recommandée pour les formes compliquées et repose sur un traitement par pristinamycine (3 g/j) ou clindamycine (600 mg × 3/j) 5 jours. En cas de furonculose, il faut rechercher des facteurs favorisants sous-jacents (diabète, immunosuppression) et procéder à une décontamination des gîtes staphylococciques (narines [+++], gorge, anus, périnée) pour éviter la récidive. Le protocole de décontamination comporte des douches antiseptiques quotidiennes associées à l’application d’antibiotiques locaux au niveau nasal (mupirocine 2 applications par jour) et des bains de bouche antiseptiques pendant 7 jours. Le prélèvement des gîtes est indiqué en cas d’échec d’une première décontamination.
Un arrêt de travail est indiqué en cas de profession à risque (cuisiniers, boulangers, etc.).
En cas de furoncle médio-facial, il faut redouter une staphylococcie maligne de la face, qui se caractérise par une bactériémie avec une thrombophlébite septique des veines de la région centro-faciale qui peut se compliquer d’une thrombophlébite du sinus caverneux. Il s’agit donc d’une indication à une hospitalisation pour antibiothérapie antistaphylococcique par voie intraveineuse et réalisation d’une imagerie cérébrale injectée.
Infections cutanéomuqueuses et des phanères d’origine fongique
La technique de référence pour la mise en évidence des champignons est la mise en culture des prélèvements sur milieux spécifiques et l’incubation pendant 10 jours pour les levures et 3 semaines pour les champignons filamenteux.
Épidermophyties : lésions de la peau glabre
Malassezia
Les Malassezia sont des levures lipophiles, saprophytes de la peau, présentes dans les régions riches en glandes sébacées (haut du corps principalement). Elles peuvent se multiplier sous l’influence de certains facteurs (soleil, transpiration, grossesse …) et être responsables de petites taches achromiques et/ou hyperpigmentées. C’est le Pityriasis versicolor. Pour les présentations cliniques atypiques, le diagnostic peut être confirmé au laboratoire par la technique du scotch-test cutané qui met en évidence des levures en grappe associées à des filaments en microscopie optique. Le traitement repose sur l’application d’un antifongique topique sur tout le corps sous forme de shampoing en une seule application (kétoconazole unidose), éventuellement répétée 15 jours après et/ou avant un séjour au soleil. Il faut prévenir le patient de l’absence de repigmentation ou de dépigmentation immédiate afin d’éviter des traitements itératifs inutiles. Certains patients présentant plusieurs épisodes annuels peuvent bénéficier d’un traitement par antifongique systémique (fluconazole, itraconazole).Dermatophytes
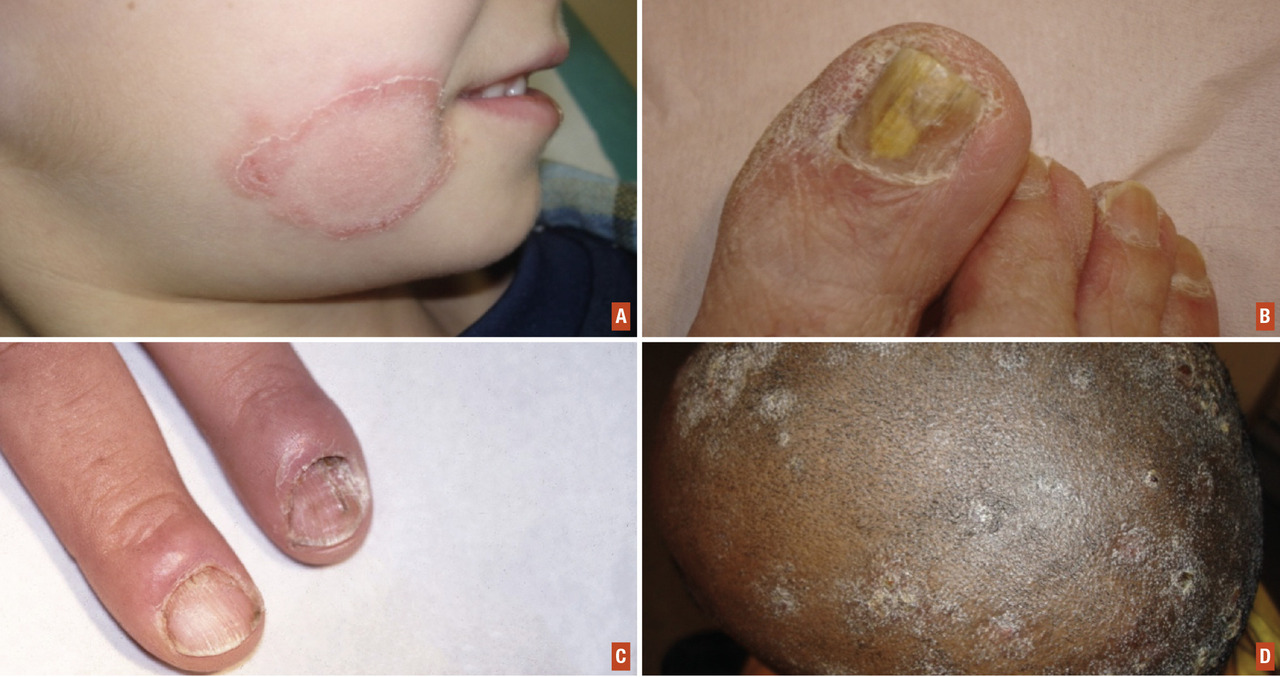
Les dermatophytes sont des champignons filamenteux pathogènes qui possèdent une affinité pour la kératine. Sur la peau, ils envahissent la couche cornée et évoluent de façon centrifuge en formant un anneau caractéristique. C’est le classique « herpès circiné » (Le traitement peut être local si la lésion est unique, non inflammatoire et n’envahissant pas le duvet ou les poils. L’antifongique local devra être appliqué 1 ou 2 fois par jour selon la molécule choisie, et pendant une durée d’un mois. La source de la contamination devra aussi être traitée (consultation vétérinaire, partenaire de judo, intertrigo et/ou onyxis des orteils…). Si les lésions sont multiples, inflammatoires, touchant les zones pileuses, ou associées à une pathologie unguéale, un traitement per os est indispensable. Chez l’enfant, seule la griséofulvine a l’AMM en France (15-20 mg/kg/j). Chez l’adulte, la terbinafine (250 mg/j) est plus efficace.
Intertrigos
Intertrigo candidosique
La levure responsable est Candida albicans. Les lésions touchent les grands plis (pli interfessier, plis inguinaux, plis sous mammaires), plus rarement l’intertrigo est interdigitopalmaire. Les lésions sont érythémateuses, suintantes au fond des plis, à bordures émiettées avec présence de pustules de petite taille en périphérie. Les intertrigos à Candida sont plus souvent observés chez les personnes obèses ou diabétiques. Mais les levures peuvent également coloniser ou surinfecter des lésions liées à une autre dermatose (eczéma, psoriasis…). Le traitement repose sur l’application d’un topique antifongique pendant 1 mois, en association avec des mesures d’hygiène pour assécher les plis.Intertrigo dermatophytique
Les grands plis (inguinaux et interfessier) sont plus fréquemment touchés et sont toujours secondaires à une atteinte au niveau des pieds (atteinte interdigitoplantaire et/ou onyxis). Les lésions sont érythémato-squameuses, à contour bien limité, avec tendance à l’extension vers les cuisses et le périnée. L’atteinte des petits plis (intertrigo inter-orteils) est le classique « pied d’athlète ». Les lésions prédominent dans le 4e espace inter-orteils, entraînant érythème, desquamation et fissuration, avec tendance à la macération et extension de proche en proche aux autres espaces interdigitaux et aux plantes des pieds. Les dermatophytes responsables sont, par ordre de fréquence : Trichophyton rubrum et Trichophyton interdigitale. Epidermophyton floccosum est plus rarement isolé. Un topique antifongique au choix est à appliquer pendant 4 à 6 semaines. Les autres foyers doivent être traités de façon concomitante. Une atteinte plantaire associée peut nécessiter un traitement per os.Onyxis
Dermatophytes
Sauf exception, seuls les dermatophytes anthropophiles peuvent donner de telles atteintes. La contagion se fait en marchant pieds nus sur un sol humide infesté (piscine, hammam, vestiaire…). Les onyxis à dermatophytes touchent essentiellement les ongles des pieds et font toujours suite à l’atteinte des espaces inter-orteils ou des plantes des pieds. La classique atteinte est une onycholyse (décollement de l’ongle par rapport au lit de l’ongle), puis une hyperkératose (épaississement de l’ongle) avec coloration jaune de la tablette (Levures
Sauf exception, seul Candida albicans peut être responsable d’onyxis. L’humidité, l’acidité et le sucre sont les 3 grands facteurs favorisants. Un diabète associé est donc systématiquement à rechercher. Certains métiers sont à risque, dont les métiers nécessitant des lavages fréquents des mains (personnel soignant, restauration…). Les femmes faisant des excès de manucure sont également des sujets à risque. Les onyxis à levures touchent de façon quasi exclusive les ongles des mains (Moisissures
Ce sont des champignons saprophytes de notre environnement (air, sol, eau…) qui peuvent exceptionnellement devenir pathogènes pour l’ongle. Mains et pieds peuvent être touchés. Un périonyxis sensible et étendu est évocateur.Prise en charge
Il est différent selon l’agent en cause et le type de l’atteinte. Avant tout traitement, le diagnostic d’onychomycose doit être confirmé et repose sur un prélèvement mycologique des ongles. En effet, dans 50 % des cas, l’onychopathie n’est pas fongique et peut être liée à d’autres maladies dermatologiques (eczéma, psoriasis, lichen) ou à des malformations et microtraumatismes.Pour les dermatophytes, une atteinte distale isolée peut être traitée par solution filmogène antifongique appliquée jusqu’à repousse saine et complète de l’ongle. En cas d’atteinte multiple, hyperkératosique ou matricielle, et en cas d’association avec une atteinte de la plante des pieds, un traitement par voie orale est indispensable. Chez l’adulte, la terbinafine (250 mg/j) pendant 3 mois, suivie de l’application d’une solution filmogène, est le schéma idéal. Chez l’enfant, seule la griséofulvine (20 mg/kg/j) a l’autorisation de mise sur le marché dans cette indication. On associera systématiquement des soins locaux (lyse chimique ou soins de pédicurie) en cas d’hyperkératose unguéale. Les lésions cutanées associées doivent être traitées de façon simultanée.
Pour les levures, une atteinte distale isolée peut être traitée par une crème antifongique à condition d’avoir découpé toute la zone décollée. En cas de périonyxis ou d’atteinte matricielle, un traitement par voie orale est nécessaire (fluconazole 50 à 150 mg/j pendant 1 à 3 mois).
Pour les moisissures, aucun traitement n’est codifié, et un avis spécialisé est nécessaire.
Teignes du cuir chevelu
L’analyse mycologique comporte 3 parties :
- l’examen en lumière de Wood qui, s’il est négatif, n’élimine pas le diagnostic, mais s’il est positif (cheveux verts en fluorescence) oriente vers l’origine de la contamination (genre Microsporum) ;
- l’examen direct des cheveux prélevés qui permet de démarrer le traitement immédiatement en cas de positivité ;
- la culture sur milieu de Sabouraud (rendue au bout de 3 semaines) qui précise le genre et l’espèce du champignon et permet donc de rechercher et traiter la source de la contamination.
Le traitement repose sur la griséofulvine pendant 6 semaines (20 mg/kg/j et jusqu’à 30 mg/kg/j en cas de teigne inflammatoire). Les comprimés doivent être écrasés et absorbés au cours d’un repas gras afin d’améliorer l’absorption digestive. Un traitement local (topique au choix) est également prescrit, ainsi qu’une poudre antifongique pour désinfecter les capuches, casquettes. L’éviction scolaire n’est plus obligatoire, et les parents peuvent présenter leur enfant en collectivité avec un double de l’ordonnance de traitement.
POINTS FORTS À RETENIR
L’impétigo, la folliculite et les furoncles sont des infections principalement causées par Staphylococcus aureus.
Le germe responsable de la majorité des DHBNN est Streptococcus pyogenes (streptocoque du groupe A).
La principale complication des DHBNN est la récidive.
Les signes de gravité d’une DHB devant faire suspecter une forme nécrosante sont : une douleur intense disproportionnée, une hypoesthésie, la présence de zones livédoïdes en carte de géographie, de la nécrose cutanée, des crépitations à la palpation et des signes généraux de gravité.
Pour toutes infections fongiques, un prélèvement mycologique est indispensable avant de débuter un traitement.
Pour les teignes, l’éviction scolaire n’est plus obligatoire à condition qu’un traitement soit débuté.
Infections cutanéo-muqueuses et des phanères, bactériennes et mycosiques, de l’adulte et de l’enfant
Il faut bien connaître les facteurs de risque de DHBNN, les signes cliniques de gravité d’une DHB et le traitement recommandé des DHB de l’impétigo et des furoncles, incluant la posologie des antibiotiques et les mesures associées.

 Encadrés
Encadrés