L’EPS : indispensable
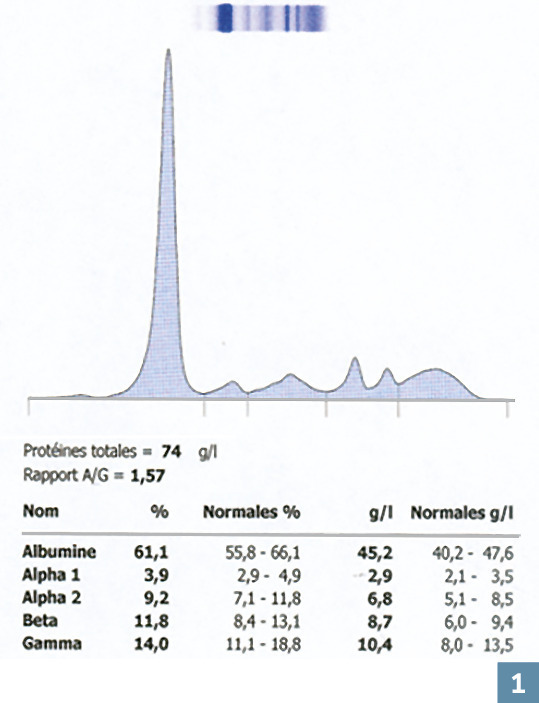
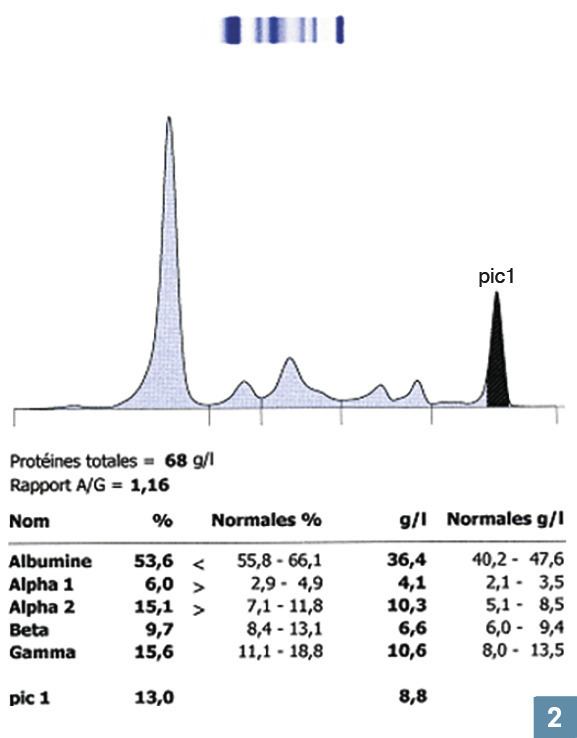
Une électrophorèse normale et un pic évocateur d’une Ig monoclonale sont représentés sur les
Un pic résulte de l’accumulation de protéines toutes identiques (puisqu’issues d’un même clone de cellules B) en un endroit particulier lors de la séparation des protéines à l’électrophorèse. Ce peut être une Ig entière (IgG, IgA ou IgM, rarement une IgD ou IgE) ou incomplète, à savoir une chaîne légère libre (κ ou λ) ou parfois une chaîne lourde (γ, α,μ ou δ et ε).
La fraction des gammaglobulines comprend 95 % des IgG et des IgM, et environ 50 % des IgA. C’est donc dans cette zone que l’on observe la majorité des pics d’Ig monoclonales. Plus rarement, il peut être situé dans la fraction des β-globulines, voire dans celle des α-2-globulines. Mais parfois, il n’y a pas de pic visible : c’est le cas des chaînes légères libres monoclonales qui sont rapidement éliminées par le rein, et ne s’accumulent dans le sérum que lorsque la maladie est avancée et la fonction rénale altérée. C’est aussi celui des myélomes non sécrétants où la cellule cancéreuse ne secrète pas son Ig.
Que faire devant un pic ?
L’identification d’une Ig monoclonale est réalisée par immunofixation ou immunotypage. Elle peut être pratiquée à l’initiative du biologiste médical, mais ne doit pas être répétée.
Sa quantification est directement réalisée sur l’électrophorèse des protéines par la mesure de l’aire du pic sous la courbe (
Enfin, le biologiste rédige un commentaire. Il peut aussi proposer des investigations complémentaires (dosage de chaînes légères libres sériques, recherche de protéines de Bence-Jones, de cryoglobulinémie…) dont le clinicien jugera de la pertinence selon le contexte clinique.
à savoir, une EPS seule ne permet pas d’affirmer le caractère monoclonal d’une anomalie. Mais, à l’inverse, une EPS normale n’exclut pas une Ig monoclonale, même s’il existe une hypogammaglobulinémie. Ainsi, en cas de suspicion clinique d’une gammapathie monoclonale, il est préférable de prescrire nommément la recherche d’une Ig monoclonale car l’EPS seule, dans certaines situations, peut être mise en défaut.
Quelles étiologies ?
Les étiologies des Ig monoclonales peuvent être classées en 3 catégories : les gammapathies monoclonales de signification indéterminée (GMSI), traduction de l’acronyme anglais MGUS (Monoclonal Gammopathy of Undetermined Significance) ; les hémopathies malignes et les gammapathies associées à des pathologies autres « non lymphoïdes ». Elles se répartissent de la façon suivante : GMSI (55 %), myélome multiple (16,5 %), amylose AL (11,5 %), prolifération lymphoïde (6 %) dont maladie de Waldenström (2 %), myélome indolent (3 %), plasmocytome (2 %), autres (6 %).2
• Les GMSI représentent la majorité des pics monoclonaux détectés en médecine de ville. Elles sont définies comme une gammapathie isolée dont la quantification reste stable et qui ne s’accompagne d’aucun signe clinique ou biologique de myélome, de maladie de Waldenström ou d’une autre hémopathie maligne. Il s’agit donc d’un diagnostic d’exclusion.3
Les GMSI ne sont pas des gammapathies bénignes. Elles sont considérées comme des états prénéoplasiques parce qu’une partie d’entre elles peut évoluer vers une hémopathie maligne, le risque évolutif étant « faible », de 1 % par année de suivi.4
Trois principaux facteurs de risque ont été identifiés (International Myeloma Working Group) :5 l’isotype (IgA et IgM), le taux du composant monoclonal supérieur à 15 g/L et le dosage anormal des chaînes légères libres sériques avec un rapport κ/λ inadapté.4, 5
• Deuxième groupe de pics monoclonaux, les hémopathies malignes, essentiellement représentées par le myélome multiple et la macroglobulinémie de Waldenström. Les examens complémentaires de première intention dépendent de l’observation clinique et du type d’Ig monoclonale.
Pour les gammapathies à IgG et IgA, la principale hémopathie responsable est le myélome multiple. Dans cette hypothèse, il est conseillé de rechercher une anémie, une insuffisance rénale, une hypercalcémie, une plasmocytose médullaire (> 10 %), un taux du composant monoclonal sérique ou urinaire élevé et/ou des lésions osseuses (lacunes).
Les nouveaux critères du myélome multiple (2014)6 ne prennent plus en compte le taux de l’Ig monoclonale, sachant qu’il existe des cas où l’EPS ne révèle pas de pic monoclonal (myélomes non sécrétants ou à chaînes légères).
Pour les gammapathies à IgM, le principal diagnostic est la maladie de Waldenström, association d’une IgM supérieure à 5 g/L et d’une infiltration lymphoplasmocytaire. L’interrogatoire et l’examen clinique objectivent une splénomégalie et/ou des adénopathies, une cytopénie, des symptômes généraux (fièvre, sueurs nocturnes, perte de poids).
Les examens complémentaires de première intention comportent a minima des analyses biologiques (hémogramme, créatininémie, LDH, protéinurie), une radiographie du thorax et une échographie abdominale à la recherche d’adénopathies profondes, de splénomégalie ou de syndrome tumoral.
• Enfin, les gammapathies peuvent être associées à d’autres pathologies « non lymphoïdes ». Toutes les infections virales, bactériennes ou parasitaires peuvent s’accompagner d’une gamma- pathie monoclonale. Elle est transitoire lors d’infections aiguës, et persistante lors d’infections chroniques.
De même, les maladies auto-immunes (lupus, polyarthrite rhumatoïde, syndrome de Gougerot-Sjögren...), les hépatopathies chroniques, les déficits immunitaires acquis ou non (VIH, patients greffés…) peuvent être associés à une gammapathie monoclonale. Celle-ci, considérée comme « réactionnelle », évolue dans certains cas (syndrome de Gougerot-Sjögren, hépatite virale C) vers un syndrome lymphoprolifératif malin, ce qui oblige à une surveillance.
Quelle conduite à tenir ?
Des recommandations pour la conduite à tenir en présence d’une Ig monoclonale ont été rédigées par différents auteurs et groupes de travail.7-9 Elles définissent notamment les examens complémentaires à demander en premier lieu, les modalités de suivi d’une GMSI et les situations clinico-biologiques dans lesquelles un avis spécialisé est nécessaire.
Les examens paracliniques de première intention comportent au minimum un hémogramme, une calcémie corrigée, une créatininémie. L’imagerie est à adapter.
Il est préconisé d’adresser le patient pour avis dans l’une des situations suivantes :
– si la symptomatologie clinique évoque une hémopathie maligne ;
– si au moins un des examens de première intention est anormal ;
– si l’Ig monoclonale sérique est élevée (IgG > 15 g/L, IgA ou IgM > 10 g/L) ;
– en cas de survenue à un âge inférieur à 60 ans.
Si l’Ig monoclonale est asymptomatique et sans signe biologique, la surveillance de l’EPS, de l’hémogramme, de la calcémie corrigée et de la créatininémie doit être régulière.
Le premier rendez-vous de suivi est à 6 mois, puis annuel, éventuellement rapproché s’il existe des signes d’appel particuliers.
La répétition de l’identification de l’Ig monoclonale est inutile. En cas de progression de plus de 25 % de la concentration du pic en g/L ou d’apparition de signes cliniques d’appel ou d’anomalie des examens biologiques de suivi, le patient doit être adressé pour avis complémentaire.
1. Interférences
Certains médicaments peuvent fausser l’analyse (injection de produits de contraste, traitement par biothérapies). En effet, issus d’anticorps monoclonaux, ils peuvent donner lieu à un pic et inquiéter à tort cliniciens et patients. Ils correspondent à des IgG, et leurs taux ne dépassent pas 1 à 3 g/L.
2. Quand demander une EPS ?
Il n’y a aucun argument dans la littérature pour la prescription systématique d’une EPS en l’absence de signes d’orientation (encadré 3).7-9
Le motif doit être précisé sur l’ordonnance (sauf si le patient le refuse). Il permet au biologiste, en cas de gammapathie de détection difficile, d’adapter les techniques d’identification à la question posée.
3. Indications* de prescription d’une électrophorèse en médecine générale
• Anomalie de l’hémogramme sans cause évidente (en particulier cytopénie, hémolyse)
• Tassement vertébral suspect, fracture pathologique
• Hypercalcémie vraie (corrigée en fonction de l’albuminémie/protidémie)
• Protéinurie significative (> 0,5 g/L)
• Neuropathie périphérique inexpliquée
• Vitesse de sédimentation élevée avec protéine C réactive normale en dehors de la grossesse
• Douleurs osseuses non traumatiques
• Insuffisance rénale récente (sans obstacle)
• Infections à répétition
• Purpura vasculaire
• Signes cliniques ou biologiques d’hépatopathie
• Adénopathies, splénomégalie
• Polyarthrite inexpliquée
Il faut aussi considérer une situation d’urgence rare : le syndrome d’hyperviscosité.
* Classées dans l'ordre du consensus.
2. Kyle RA, Rajkumar SV. Epidemiology of the plasma- cell disorders. Best Pract Res Clin Haematol 2007; 20:637-64.
3. Kyle RA, Therneau TM, Rajkumar SV, et al. Prevalence of monoclonal gammopathy of undetermined significance. N Engl J Med 2006;354:1362-9.
4. Kyle RA, Therneau TM, Rajkumar SV, et al. A long-term study of prognosis in monoclonal gammopathy of undetermined significance. N Engl J Med 2002;346:564-9.
5. Rajkumar SV, Kyle RA, Therneau TM, et al. Serum free light chain ratio is an independent risk factor for progression in monoclonal gammopathy of undetermined significance. Blood 2005;106:812-7.
6. Rajkumar SV, Dimopoulos MA, Palumbo A et al. International Myeloma Working Group updated criteria for the diagnosis of multiple myeloma. Lancet Oncol 2014;15:e538-48.
7. HAS. Quand prescrire une électrophorèse des protéines sériques et conduite à tenir en cas d’une immunoglobuline monoclonale. Janvier 2017. https://bit.ly/3nLL7l3
8. Labruyère A, Partouche H. Élaboration et validation d’un référentiel de prescription et de décision en cas de pic monoclonal. Exercer 2011;97:68-74.
9. Decaux O. Conduite à tenir devant une gammapathie monoclonale ? Rev Prat 2018;68:777-84.

 Encadrés
Encadrés