Pathologie fréquente et première cause de décès d’origine infectieuse en France, la pneumonie aiguë communautaire (PAC) a une incidence annuelle estimée à 5,6 cas pour 1 000 habitants en France. L’incidence varie en fonction de l’âge (plus élevée avant 5 ans et après 65 ans) ; la mortalité est également influencée par l’âge, ainsi que par les comorbidités et l’agent pathogène (variant de moins de 1 % chez les sujets en ambulatoire, immunocompétents et sans comorbidité à 50 % chez le sujet âgé avec comorbidités admis en réanimation).
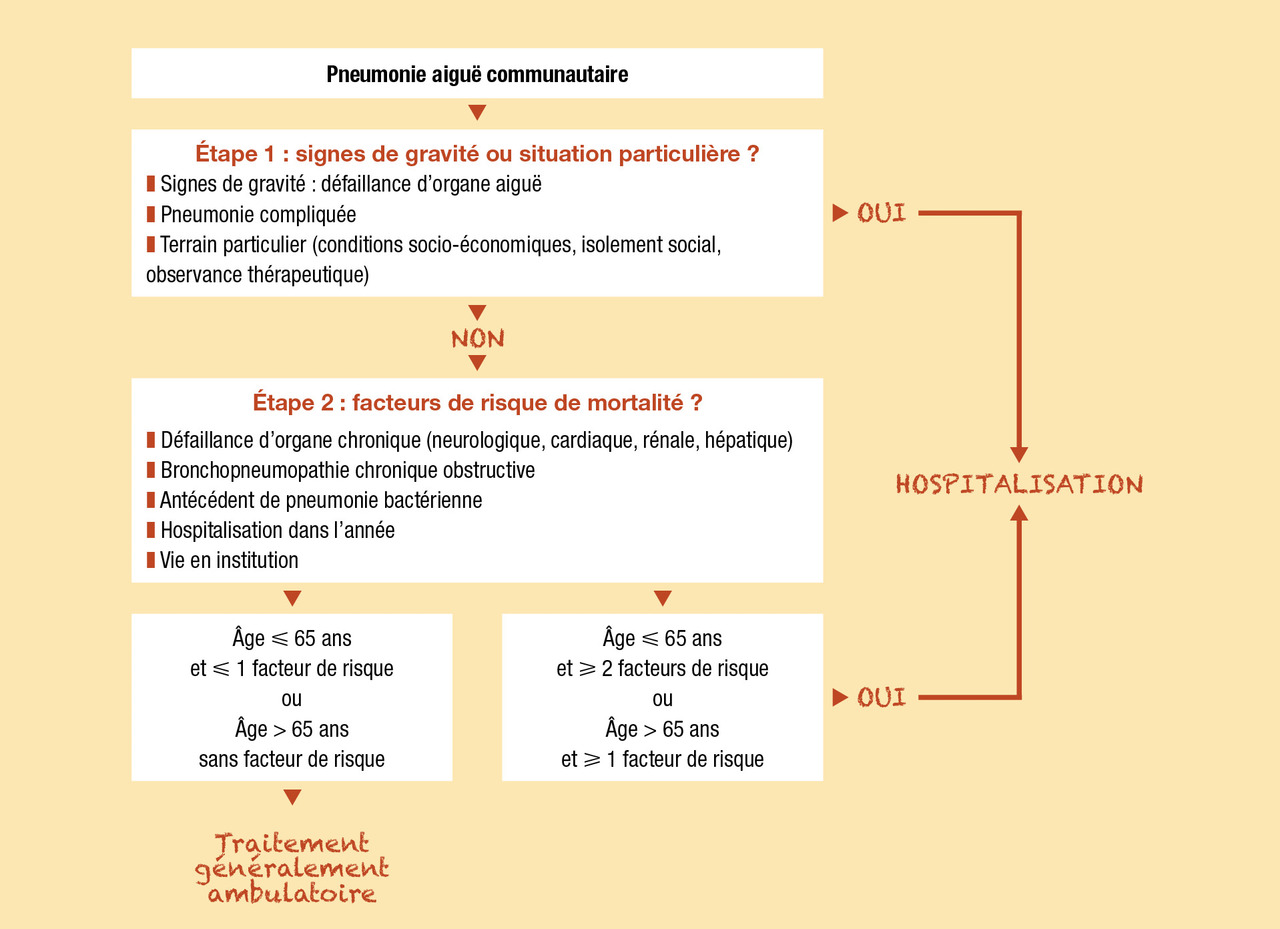
Pour rappel, le caractère communautaire d’une pneumonie est défini par la survenue d’une pneumonie chez un sujet immunocompétent non exposé aux soins. Les principaux facteurs de risque de développer une PAC sont : l’âge, le tabagisme actif, la présence d’une maladie respiratoire chronique, la perte d’autonomie, un antécédent de pneumonie et une pathologie buccodentaire. La prise en charge peut se faire en ambulatoire en l’absence de critères de gravité (figure).
Imagerie et bilan
Imagerie
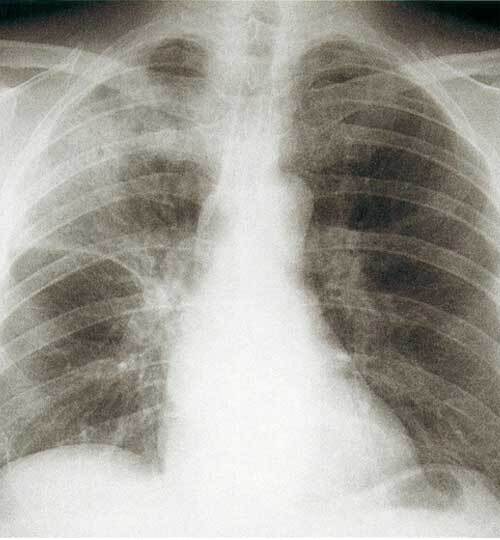
La radiographie thoracique met en évidence un infiltrat alvéolaire ou alvéolo-interstitiel systématisé ou non, éventuellement associé à une pleurésie. Il est recommandé de la réaliser dans les trois jours : en l’absence de foyer, on peut arrêter l’antibiothérapie (révision du diagnostic).
L’échographie pleuropulmonaire est aussi une option qui peut être proposée en première intention sous réserve d’une formation préalable du praticien ; elle est particulièrement indiquée chez les patients ayant une insuffisance respiratoire aiguë rendant difficile la réalisation d’une radiographie de bonne qualité.
Les imageries de contrôle ne sont pas recommandées de façon systématique en cas d’évolution clinique favorable et en l’absence de risque de cancer bronchique.
Le scanner n’a pas de place pour le diagnostic en ambulatoire mais un scanner de dépistage doit être réalisé à distance (après un délai d’au moins 2 mois) chez un patient tabagique âgé de plus de 50 ans.
Bilans biologiques
En l’absence de preuve de son bénéfice, le dosage de la CRP n’est pas recommandé en ambulatoire ou en cas d’hospitalisation, ni au diagnostic ni pour le suivi.
Les examens microbiologiques n’ont pas de place en ambulatoire, mais ils ont un intérêt pour les cas graves.
Les PCR virales multiplex pourraient avoir un intérêt en fonction du contexte épidémique.
Antibiothérapie : changement de paradigme
Une durée plus courte
Principale nouveauté de ces recos : la possibilité d’arrêter précocement l’antibiothérapie probabiliste à 3 jours si l’évolution est favorable. En effet, de nombreuses données de la littérature ont montré que non seulement une antibiothérapie courte est non-inférieure au traitement long, mais qu’elle permet aussi de diminuer le risque de survenue de résistance bactérienne.
Donc, pour les patients immunocompétents, si les critères de stabilité clinique sont obtenus à J3, on peut arrêter l’antibiothérapie. Dans le contraire, il faut réévaluer à J5 : on arrête l’antibiothérapie si stabilité clinique ; sinon, on la poursuit jusqu’à J7. Ainsi, la durée ne doit pas dépasser 7 jours en l’absence d’une complication.
Des molécules à spectre moins large, des monothérapies
Une antibiothérapie probabiliste doit être administrée le plus précocement possible dès le diagnostic de pneumonie aiguë communautaire suspecté cliniquement.
En ambulatoire, on recommande en première intention :
- l’amoxicilline, en cas de suspicion de pneumocoque (début brutal) ou de doute entre ce dernier et des bactéries « atypiques » ; seulement si échec à 48 heures, un changement vers un macrolide (monothérapie) est envisagé ;
- l’association amoxicilline + acide clavulanique chez les sujets avec comorbidités ou les personnes âgées sans signes de gravité ;
- un macrolide en cas de suspicion de bactéries atypiques.
Désormais, la lévofloxacine n’a plus de place (ni en première ni en 2e ligne), sauf en cas d’allergie.
Place des corticoïdes
Une réponse inflammatoire excessive semble intervenir dans la physiopathologie des PAC. Un essai français multicentrique de phase III publié dans le NEJM en 2023 a montré qu’en soins intensifs l’administration précoce d’hydrocortisone pour PAC sévère diminuait le risque de décès à J28 par rapport au placebo. Cependant, en raison d’une balance bénéfices/risques défavorable, il n’est pas recommandé de prescrire des corticoïdes chez les patients atteints de PAC non sévère ou de pneumonie grippale. Leur usage est limité aux PAC sévères avec défaillance hémodynamique.
Leleu O. Actualisation 2024 des recommandations des pneumopathies aiguës communautaires au CPLF. Twitter, 26 janvier 2024.
À lire aussi
Philippot Q, Voiriot G, Fartoukh M. Item 151. Infections bronchopulmonaires communautaires. Rev Prat 201969(7);e239-247.
Nobile C. Antibiothérapie : 3 recos (pratiques) pour les MG. Revue Prat (en ligne) 24 oct 2023