Agir vite après le traumatisme pour limiter le risque de chronicité
Le trouble de stress post-traumatique est un trouble mental se développant à la suite de l’exposition à un événement potentiellement traumatique. Il est défini selon la cinquième version du Manuel diagnostique et statistique et des troubles mentaux (DSM-5) par quatre types de symptômes :1 la reviviscence ou le syndrome intrusif, l’hypervigilance/hyperréactivité, l’évitement, les altérations négatives persistantes au plan cognitif et de l’humeur. On distingue l’état de stress aigu, forme clinique apparaissant du 3e au 30e jour de l’événement (phase post-immédiate), et le trouble de stress post-traumatique (PTSD en anglais) proprement dit, à partir du 30e jour de l’événement. Pour chaque sujet, le risque d’exposition à un événement potentiellement traumatique est fréquent, la prévalence vie entière du trouble de stress post-traumatique varie de 1,9 à 6,8 % selon les études,2, 3 avec une importante comorbidité. Ce trouble peut être appréhendé par différentes approches nosographiques, en elles-mêmes non contradictoires. Au plan psychopathologique, la confrontation brutale au « réel de la mort »,4 avec effroi et effraction, en est le déterminant essentiel. L’absence de maîtrise face au caractère imprévisible et menaçant de l’événement vient « chosifier » le sujet, altérer son sentiment d’appartenance ; la culpabilité représentant alors souvent le premier levier défensif face à cet effet de « déshumanisation ».5 Au plan neuroscientifique, le conditionnement à la peur, réactionnel au stress et associé à une anormalité des réseaux cérébraux6et à un encodage très particulier de la mémoire est un modèle très opérant. La prise en compte de ces éléments constitutifs du traumatisme est un enjeu préventif majeur pour éviter l’apparition et la chronicisation du trouble.
En 1995, à la suite des attentats du RER à Paris, la France s’est dotée de cellules d’urgence médico-psychologique (CUMP), c’est-à-dire d’équipes spécialisées, composées de psychiatres, psychologues et infirmiers réparties sur tout le territoire national, susceptibles de prendre en charge en immédiat et en post-immédiat les victimes d’événements potentiellement traumatiques. Cette politique de soin a récemment été intégrée dans le code de la santé publique,7 les CUMP étant sous la responsabilité directe des agences régionales de santé et organisées par grandes zones de défense civile.
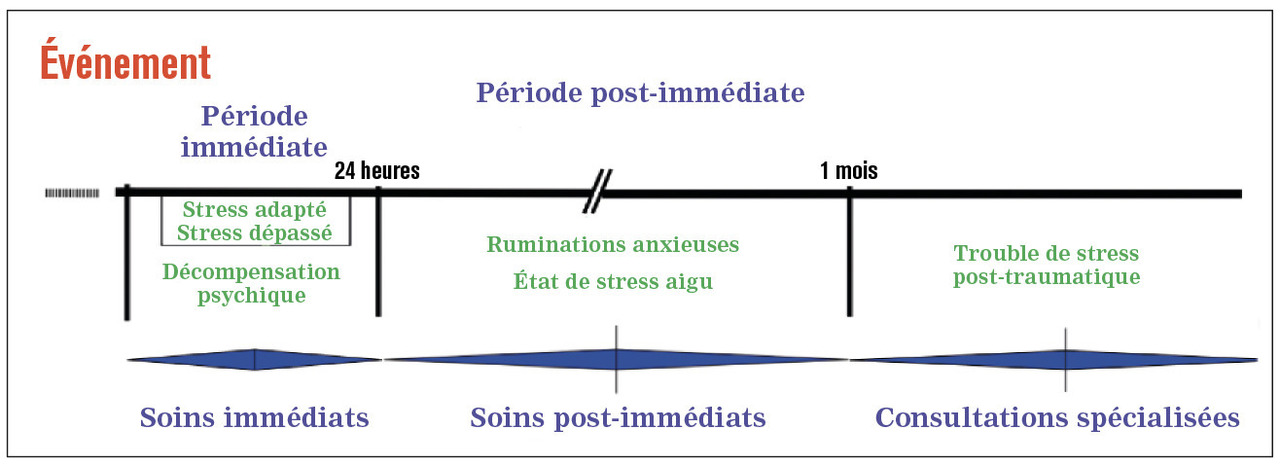
Aujourd’hui, 20 ans après, de nouveaux attentats en France remettent le psychotraumatisme au premier plan. Dans la majorité des cas, les traumatisés psychiques sont une population tout-venant, sans antécédent ni suivi particulier. Événement exceptionnel (type attentat) à part, le patient psychotraumatisé a pour réflexe de consulter son médecin traitant. Les psychotraumatismes s’inscrivent donc dans la pratique quotidienne du médecin de ville, en dépistage ou en suivi. Au vu de la complexité du trouble et des prises en charge, il apparaît essentiel de mieux définir les pratiques à court, moyen et long termes (v. figure ).
En 1995, à la suite des attentats du RER à Paris, la France s’est dotée de cellules d’urgence médico-psychologique (CUMP), c’est-à-dire d’équipes spécialisées, composées de psychiatres, psychologues et infirmiers réparties sur tout le territoire national, susceptibles de prendre en charge en immédiat et en post-immédiat les victimes d’événements potentiellement traumatiques. Cette politique de soin a récemment été intégrée dans le code de la santé publique,7 les CUMP étant sous la responsabilité directe des agences régionales de santé et organisées par grandes zones de défense civile.
Aujourd’hui, 20 ans après, de nouveaux attentats en France remettent le psychotraumatisme au premier plan. Dans la majorité des cas, les traumatisés psychiques sont une population tout-venant, sans antécédent ni suivi particulier. Événement exceptionnel (type attentat) à part, le patient psychotraumatisé a pour réflexe de consulter son médecin traitant. Les psychotraumatismes s’inscrivent donc dans la pratique quotidienne du médecin de ville, en dépistage ou en suivi. Au vu de la complexité du trouble et des prises en charge, il apparaît essentiel de mieux définir les pratiques à court, moyen et long termes (
Prises en charge précoces
Les soins immédiats
Les soins « sur le terrain » pratiqués par les cellules d’urgence médico-psychologique
Voir le focus « La prise en charge précoce du trouble de stress post-traumatique est-elle utile ? ».Pour le praticien non spécialiste
Recevoir un sujet dans les trois premiers jours suivant un événement qui l’a potentiellement traumatisé n’est pas chose aisée. Si cette phase est silencieuse au plan strictement nosographique (au sens où aucune classification ne la décrit !), elle ne l’est pas au plan de la souffrance ressentie, exprimée avec une charge émotionnelle d’une telle intensité qu’elle risque de « contaminer » l’intervenant. La difficulté pour le praticien consiste moins « en ce qu’il faut dire » au sujet dans ce moment-là qu’en « comment tenir » face à lui… Cela étant, les éléments cliniques référencés au stress décrit ci-dessus sont essentiels à prendre en compte, car l’état de stress dit « dépassé », révélateur de la dissociation péritraumatique, témoigne de la gravité de l’impact psychique pour le sujet et s’avère un élément pronostique majeur de constitution du trouble de stress post-traumatique. L’attitude empathique et bienveillante, mais authentique du praticien à l’écoute, reconnaissant la souffrance ressentie en évitant les lieux communs et autres maladresses, est l’étape essentielle qui va permettre au sujet de s’engager dans des soins plus spécialisés, si nécessaire (Si sur le principe il faut favoriser l’anxiolyse sans entraîner de sédation, la prescription médicamenteuse, à ce stade, fait toujours l’objet d’une controverse aiguë au sein de la spécialité.
Soins post-immédiats
Symptomatologie post-immédiate hors trouble spécifique
Parfois appelée assez injustement « phase de latence », la symptomatologie précoce hors troubles spécifiques (ou avant eux) est loin d’être silencieuse. Les ruminations anxieuses sont au premier plan, le sujet ne pouvant s’empêcher de se réévoquer l’événement, d’en refaire le scénario, de chercher à le « comprendre ». Les autres troubles sont corollaires de cette rumination, motivant parfois à eux seuls la consultation : troubles de la concentration, de l’attention, de la mémoire, altération thymique… Le rôle bienveillant du praticien lors de cette phase précoce est essentiel : le dépistage des facteurs de risque de développement d’un trouble de stress post-traumatique, la recherche de comorbidités, la mise en place d’une alliance thérapeutique et une psychoéducation adaptée sont déterminants.État de stress aigu
La présence de symptômes post-traumatiques spécifiques durant le premier mois est définie par le diagnostic d’état de stress aigu dans les classifications. Mais cette distinction théorique n’est-elle pas déjà la première phase d’un syndrome unique qui peut évoluer vers un trouble de stress post-traumatique ? Classiquement, un état de stress aigu implique de fait une orientation vers une prise en charge spécialisée.Les recommandations internationales préconisent en première intention une prise en charge psychologique spécifique et ciblée sur l’événement (
Prise en charge du trouble constitué
Le trouble psychotraumatique chronique est un trouble très invalidant. La prise en charge est longue et spécialisée. Comme pour tout trouble psychiatrique, l’abord du patient demande un examen somatique soigneux et un bilan biologique pour éliminer un trouble comorbide. De la même manière, un trouble mental associé (risque suicidaire, dépression sévère, trouble anxieux sévère...) peut compliquer la pathologie et doit être dépisté et rapidement pris en charge par un spécialiste. La décision de l’option thérapeutique à privilégier se fait selon la préférence du patient, ses motivations, ses capacités d’engagement, la sévérité de la maladie, l’expérience, la compétence et la disponibilité du clinicien, la réponse au traitement et les comorbidités.10 Si l’efficacité d’une prise en charge combinée médicamenteuse et psychothérapeutique est aujourd’hui imparfaitement démontrée,11 celle-ci doit être préconisée. Il semble que les psychothérapies validées maintiennent une efficacité après arrêt alors que le risque de rechute est important après l’arrêt des traitements médicamenteux.12 Il est donc nécessaire de se fixer des objectifs thérapeutiques pour répondre à la souffrance exprimée du patient : diminuer les symptômes de répétition, d’hypervigilance, d’évitement, d’émoussement affectif et traiter les troubles comorbides. La surveillance doit être régulière (constantes, efficacité et tolérance des traitements) et sera plus rapprochée pour les enfants, les sujets âgés, les malades chroniques connus, ceux ayant des risques d’interactions ou des risques métaboliques.10
Psychothérapies
Différentes approches existent. Les études récentes montrent que plus une thérapie est ciblée sur le traumatisme, plus elle est efficace dans le traitement du trouble de stress post-traumatique.11, 12 Citons essentiellement :
– la thérapie cognitivo-comportementale ciblée (« TCC ciblée ») qui est une thérapie brève, centrée sur le traumatisme ; elle est recommandée en première intention et peut concerner les symptômes tels que l’insomnie ou les cauchemars ;
– l’eye movement desensitization and reprocessing (EMDR), très à la mode en France ces dernières années, est également préconisée (v. encadré p 102 ). Il s’agit d’une thérapie codifiée, fondée sur l’association mentale (avec pensées, émotions, sensations corporelles) liée à l’événement traumatique tout en provoquant des stimulations sensorielles bilatérales, pour obtenir un traitement du traumatisme et une diminution de l’anxiété ;
– la thérapie fondée sur l’exposition en imagination et in vivo est également étudiée et montre une efficacité intéressante sur le trouble de stress post-traumatique ;
– la thérapie par l’écriture aurait également une bonne efficacité et permettrait une restructuration cognitive ; de plus amples études sont cependant nécessaires ; actuellement et dans les suites des attentats de Paris, un protocole a été mis en place utilisant un retraitement du psychotraumatisme par l’écriture et sous propranolol ;13
– les thérapies permettant la gestion du stress comme celles fondées sur la relaxation sont étudiées depuis peu dans le trouble de stress post-traumatique. Elles sont issues de la prise en charge des troubles anxieux.12
L’hypnose et les thérapies de type psychodynamique ou de soutien sont très utilisées en pratique mais nécessitent d’être mieux étudiées au plan scientifique pour en déterminer l’exacte efficacité.
– la thérapie cognitivo-comportementale ciblée (« TCC ciblée ») qui est une thérapie brève, centrée sur le traumatisme ; elle est recommandée en première intention et peut concerner les symptômes tels que l’insomnie ou les cauchemars ;
– l’eye movement desensitization and reprocessing (EMDR), très à la mode en France ces dernières années, est également préconisée (
– la thérapie fondée sur l’exposition en imagination et in vivo est également étudiée et montre une efficacité intéressante sur le trouble de stress post-traumatique ;
– la thérapie par l’écriture aurait également une bonne efficacité et permettrait une restructuration cognitive ; de plus amples études sont cependant nécessaires ; actuellement et dans les suites des attentats de Paris, un protocole a été mis en place utilisant un retraitement du psychotraumatisme par l’écriture et sous propranolol ;13
– les thérapies permettant la gestion du stress comme celles fondées sur la relaxation sont étudiées depuis peu dans le trouble de stress post-traumatique. Elles sont issues de la prise en charge des troubles anxieux.12
L’hypnose et les thérapies de type psychodynamique ou de soutien sont très utilisées en pratique mais nécessitent d’être mieux étudiées au plan scientifique pour en déterminer l’exacte efficacité.
Médicaments
De nombreuses molécules ont été étudiées. Les traitements antidépresseurs sont recommandés pendant 6 à 12 mois.8 Ces traitements sont à prescrire en deuxième intention devant un psychotraumatisme, lorsqu’il y a échec ou impossibilité de pratiquer une psychothérapie ciblée, également devant une dépression comorbide ou une hypervigilance sévère.9 Les inhibiteurs sélectifs de la recapture de la sérotonine (ISRS) avec la paroxétine et la sertraline (autorisation de mise sur le marché [AMM] dans l’indication état de stress post-traumatique) – mais aussi d’autres molécules du même type parfois mieux tolérées – ou un inhibiteur de la recapture de la sérotonine et de la noradrénaline (IRSNa) [venlafaxine] sont les traitements de première ligne. En deuxième intention, on pourra augmenter les ISRS (ou diminuer la posologie s’ils ne sont pas tolérés) ou changer de classe d’antidépresseur avec par exemple la mirtazapine (antidépresseur à forte composante sédative) ou potentialiser le traitement de fond par un antipsychotique atypique.10 La buspirone est un traitement permettant une prise en charge symptomatique et temporaire de l’anxiété liée au traumatisme ;14 souvent efficace, surtout en post-immédiat, cette molécule mériterait d’être mieux étudiée*.
Les troubles du sommeil, présents dans 70 à 87 % des troubles de stress post-traumatique,14 doivent être spécifiquement abordés. Classiquement, ils sont considérés comme des symptômes secondaires de la maladie alors qu’ils semblent la déterminer, à la fois facteur de risque ou facteur aggravant. Cela suggère la nécessité de leur évaluation spécifique à chaque étape de la prise en charge. Les recommandations actuelles déconseillent l’utilisation des benzodiazépines. En effet, bien que favorisant l’anxiolyse et l’amélioration des troubles du sommeil, elles présentent un risque de dépendance et pourraient être un obstacle dans les thérapies d’exposition en entravant le traitement cérébral spontané de l’événement.10, 14 Des traitements d’appoint non spécifiques comme le zolpidem ou le zopiclone peuvent également améliorer le sommeil14 même si le risque de dépendance existe. Malgré l’absence d’AMM, la prazosine est une molécule très intéressante et pourrait même s’avérer, à terme, un traitement de première ligne. Son efficacité sur les cauchemars et les insomnies psychotraumatiques semble avérée, même si le schéma posologique est assez complexe. En dehors des effets indésirables à contrôler (hypotension orthostatique, nausées, céphalées…), la tolérance est globalement satisfaisante.15
Des recherches sont en cours pour démontrer l’efficacité et définir les modalités d’utilisation de nouvelles molécules ou de traitements biologiques, aussi bien dans le cadre de la prévention secondaire16 que dans la prise en charge du trouble de stress post-traumatique,17 comme par exemple la stimulation magnétique transcrânienne répétée (rTMS).10
Enfin, comme dans tout trouble psychiatrique, l’hygiène de vie doit être un élément déterminant à prendre en compte et à personnaliser avec le patient. Le sommeil doit être « protégé », les toxiques du quotidien à utiliser avec méfiance (alcool, café, nicotine…), l’activité physique renforcée dès qu’elle s’avère possible. Le traitement des comorbidités somatiques (obésité, diabète, maladies cardiovasculaires, apnées du sommeil, douleur chronique…) est également essentiel. Un bilan et un suivi médical global s’imposent chez tout patient ayant un trouble de stress post-traumatique constitué.
Les troubles du sommeil, présents dans 70 à 87 % des troubles de stress post-traumatique,14 doivent être spécifiquement abordés. Classiquement, ils sont considérés comme des symptômes secondaires de la maladie alors qu’ils semblent la déterminer, à la fois facteur de risque ou facteur aggravant. Cela suggère la nécessité de leur évaluation spécifique à chaque étape de la prise en charge. Les recommandations actuelles déconseillent l’utilisation des benzodiazépines. En effet, bien que favorisant l’anxiolyse et l’amélioration des troubles du sommeil, elles présentent un risque de dépendance et pourraient être un obstacle dans les thérapies d’exposition en entravant le traitement cérébral spontané de l’événement.10, 14 Des traitements d’appoint non spécifiques comme le zolpidem ou le zopiclone peuvent également améliorer le sommeil14 même si le risque de dépendance existe. Malgré l’absence d’AMM, la prazosine est une molécule très intéressante et pourrait même s’avérer, à terme, un traitement de première ligne. Son efficacité sur les cauchemars et les insomnies psychotraumatiques semble avérée, même si le schéma posologique est assez complexe. En dehors des effets indésirables à contrôler (hypotension orthostatique, nausées, céphalées…), la tolérance est globalement satisfaisante.15
Des recherches sont en cours pour démontrer l’efficacité et définir les modalités d’utilisation de nouvelles molécules ou de traitements biologiques, aussi bien dans le cadre de la prévention secondaire16 que dans la prise en charge du trouble de stress post-traumatique,17 comme par exemple la stimulation magnétique transcrânienne répétée (rTMS).10
Enfin, comme dans tout trouble psychiatrique, l’hygiène de vie doit être un élément déterminant à prendre en compte et à personnaliser avec le patient. Le sommeil doit être « protégé », les toxiques du quotidien à utiliser avec méfiance (alcool, café, nicotine…), l’activité physique renforcée dès qu’elle s’avère possible. Le traitement des comorbidités somatiques (obésité, diabète, maladies cardiovasculaires, apnées du sommeil, douleur chronique…) est également essentiel. Un bilan et un suivi médical global s’imposent chez tout patient ayant un trouble de stress post-traumatique constitué.
ALLIANCE THÉRAPEUTIQUE
Les troubles psychotraumatiques sont d’un abord complexe et varié. Leur prise en charge peut être difficile, en particulier pour le psychotraumatisé de longue date. Une fois installé, le psychotraumatisme est plus difficile à remobiliser, d’où l’intérêt des prises en charge précoces spécialisées. L’abord psychothérapeutique doit être préféré (ou combiné) aux médications. Cela étant, la disponibilité psychique du médecin est essentielle. Permettre au patient de verbaliser ses émotions, comprendre son trouble et son retentissement dans sa vie quotidienne et lui assurer bienveillance et empathie sont des facteurs d’évolution favorable. L’alliance thérapeutique est un élément majeur de la prise en charge assortie de conseils pratiques, d’un sens à la prescription (médicamenteuse ou psychothérapeutique) et des réévaluations cliniques régulières. Le praticien peut de manière simple – et sans y consacrer trop de temps – aider le patient à augmenter son niveau de résilience jusqu’à l’apparition d’émotions positives et à redéfinir ses objectifs de vie en lien avec la douloureuse expérience vécue.
* Aucun autre traitement n’est validé à ce jour, même si de nombreuses pistes sont explorées : kétamine, tétrahydrocannabinol, propranolol…
Encadre
Pour la prise en charge du trouble constitué, les recommandations* du (NICE) [2005 et mise à jour en 2016] préconisent 8 à 12 séances de psychothérapies ciblées lors d'un traumatisme isolé, éventuellement plus en cas de traumatisme complexe. Cinq séances environ, suffisamment longues et rapprochées, suffisent pour la prise en charge d'un traumatisme récent. https://www.nice.org.uk/guidance/CG26/uptake. Au plan pharmacologique, les antidépresseurs doivent être maintenus à pleine dose pendant 6 à 12 mois avec une diminution progressive (Shalev A, Liberzon I, Marmar C. Post traumatic stress disorder, N Engl J Med 2017;376:2459-69)
Références
1. American Psychiatric Association. Diagnostic and statistical manual of mental disorders: DSM-5. Fifth Edition. Washington DC, 2014.
2. The ESEMeD/MHEDEA 2 000 investigators, Alonso J, Angermeyer MC, Bernert S, et al. Disability and quality of life impact of mental disorders in Europe: results from the European Study of the Epidemiology of Mental Disorders (ESEMeD) project. Acta Psychiatr Scand 2004;109:38-46.
3. Kessler RC, Berglund P, Demler O, Jin R, Merikangas KR, Walters EE. Lifetime prevalence and age-of-onset distributions of DSM-IV disorders in the National Comorbidity Survey Replication. Arch Gen Psychiatry 2005;62:593-602.
4. Lebigot F. L’effroi du traumatisme psychique : Le regarder en face ou s’en protéger. Rev Francoph Stress Trauma 2002;2:139-46.
5. Prieto N, Vignat JP, Weber E. Les troubles traumatiques précoces. Rev Francoph Stress Trauma 2002;2:39-44.
6. Canini F, Trousselard M, Andruetan Y. Mécanismes neurobiologiques des états de stress. Médecine et Armées 2011;39:129-32.
7. Décret n° 2013-15 du 7 janvier 2013 relatif à la préparation et aux réponses aux situations sanitaires exceptionnelles. JORF n° 0007 du 9 janvier 2013, p. 716, texte n° 10. https://www.legifrance.gouv.fr/eli/decret/2013/1/7/AFSP1205870D/jo/texte ou http://bit.ly/2qeZbK0
8. Phoenix Australia, Centre for posttraumatic mental health. Australian guidelines for the treatment of acute stress disorder and posttraumatic stress disorder. http://phoenixaustralia.org/wp-content/uploads/2015/03/Phoenix-ASD-PTSD-Guidelines.pdf ou http://bit.ly/2CvuOUI
9. World Health Organization, Van Ommeren M. Guidelines for the management of conditions specifically related to stress. Genève: WHO, 2013 http://www.ncbi.nlm.nih.gov/books/NBK159725/ ou http://bit.ly/2Cttdi9
10. Katzman MA, Bleau P, Blier P, Chokka P, Kjernisted K, Van Ameringen M. Canadian clinical practice guidelines for the management of anxiety, posttraumatic stress and obsessive-compulsive disorders. BMC Psychiatry 2014;14:S1.
11. Bisson JI, Roberts NP, Andrew M, Cooper R, Lewis C. Psychological therapies for chronic post-traumatic stress disorder (PTSD) in adults. Cochrane Database Syst Rev 2013;12:CD003388.
12. Lancaster CL, Teeters JB, Gros DF, Back SE. Posttraumatic stress disorder: overview of evidence-based assessment and treatment. J Clin Med 2016;5(11). pii: E105.
13. Thomas É, Saumier D, Pitman RK, Tremblay J, Brunet A. Consolidation and reconsolidation are impaired by oral propranolol administered before but not after memory (re)activation in humans. Neurobiol Learn Mem 2017;142:118-25.
14. Maher MJ, Rego SA, Asnis GM. Sleep disturbances in patients with post-traumatic stress disorder: epidemiology, impact and approaches to management. CNS Drugs 2006;20:567.
15. Simon PY, Rousseau PF. Treatment of post-traumatic stress disorders with the alpha-1 adrenergic antagonist prazosin. Can J Psychiatry 2017;62:186-98.
16. Howlett JR, Stein MB. Prevention of trauma and stressor-related disorders: a review. Neuropsychopharmacology 2016;41:357-69.
17. Farach FJ, Pruitt LD, Jun JJ, Jerud AB, Zoellner LA, Roy-Byrne PP. Pharmacological treatment of anxiety disorders: Current treatments and future directions. J Anxiety Disord 2012;26:833-43.
2. The ESEMeD/MHEDEA 2 000 investigators, Alonso J, Angermeyer MC, Bernert S, et al. Disability and quality of life impact of mental disorders in Europe: results from the European Study of the Epidemiology of Mental Disorders (ESEMeD) project. Acta Psychiatr Scand 2004;109:38-46.
3. Kessler RC, Berglund P, Demler O, Jin R, Merikangas KR, Walters EE. Lifetime prevalence and age-of-onset distributions of DSM-IV disorders in the National Comorbidity Survey Replication. Arch Gen Psychiatry 2005;62:593-602.
4. Lebigot F. L’effroi du traumatisme psychique : Le regarder en face ou s’en protéger. Rev Francoph Stress Trauma 2002;2:139-46.
5. Prieto N, Vignat JP, Weber E. Les troubles traumatiques précoces. Rev Francoph Stress Trauma 2002;2:39-44.
6. Canini F, Trousselard M, Andruetan Y. Mécanismes neurobiologiques des états de stress. Médecine et Armées 2011;39:129-32.
7. Décret n° 2013-15 du 7 janvier 2013 relatif à la préparation et aux réponses aux situations sanitaires exceptionnelles. JORF n° 0007 du 9 janvier 2013, p. 716, texte n° 10. https://www.legifrance.gouv.fr/eli/decret/2013/1/7/AFSP1205870D/jo/texte ou http://bit.ly/2qeZbK0
8. Phoenix Australia, Centre for posttraumatic mental health. Australian guidelines for the treatment of acute stress disorder and posttraumatic stress disorder. http://phoenixaustralia.org/wp-content/uploads/2015/03/Phoenix-ASD-PTSD-Guidelines.pdf ou http://bit.ly/2CvuOUI
9. World Health Organization, Van Ommeren M. Guidelines for the management of conditions specifically related to stress. Genève: WHO, 2013 http://www.ncbi.nlm.nih.gov/books/NBK159725/ ou http://bit.ly/2Cttdi9
10. Katzman MA, Bleau P, Blier P, Chokka P, Kjernisted K, Van Ameringen M. Canadian clinical practice guidelines for the management of anxiety, posttraumatic stress and obsessive-compulsive disorders. BMC Psychiatry 2014;14:S1.
11. Bisson JI, Roberts NP, Andrew M, Cooper R, Lewis C. Psychological therapies for chronic post-traumatic stress disorder (PTSD) in adults. Cochrane Database Syst Rev 2013;12:CD003388.
12. Lancaster CL, Teeters JB, Gros DF, Back SE. Posttraumatic stress disorder: overview of evidence-based assessment and treatment. J Clin Med 2016;5(11). pii: E105.
13. Thomas É, Saumier D, Pitman RK, Tremblay J, Brunet A. Consolidation and reconsolidation are impaired by oral propranolol administered before but not after memory (re)activation in humans. Neurobiol Learn Mem 2017;142:118-25.
14. Maher MJ, Rego SA, Asnis GM. Sleep disturbances in patients with post-traumatic stress disorder: epidemiology, impact and approaches to management. CNS Drugs 2006;20:567.
15. Simon PY, Rousseau PF. Treatment of post-traumatic stress disorders with the alpha-1 adrenergic antagonist prazosin. Can J Psychiatry 2017;62:186-98.
16. Howlett JR, Stein MB. Prevention of trauma and stressor-related disorders: a review. Neuropsychopharmacology 2016;41:357-69.
17. Farach FJ, Pruitt LD, Jun JJ, Jerud AB, Zoellner LA, Roy-Byrne PP. Pharmacological treatment of anxiety disorders: Current treatments and future directions. J Anxiety Disord 2012;26:833-43.

 Encadrés
Encadrés