L’AIT est caractérisé par l’apparition brutale de symptômes neurologiques focaux durant en général moins de 1 h et classiquement moins de 24 h, sans signe d’infarctus à l’imagerie cérébrale initiale.
Les principaux diagnostics différentiels sont l’hypoglycémie, la crise d’épilepsie partielle (mais le déficit s’installe en quelques secondes) et l’aura migraineuse (déficit s’installant en quelques minutes, durant moins de 1 h, suivi classiquement d’une céphalée migraineuse). Les signes neurologiques peuvent être typiques (hémiplégie transitoire) ou trompeurs (sensation d’instabilité brutale).
Le diagnostic repose sur l’interrogatoire (résolution spontanée des symptômes). Les AIT sont aujourd’hui assimilés aux infarctus mineurs, visibles sur l’imagerie (IRM ou scanner), mais totalement régressifs (pas de handicap immédiat). En effet, dans un registre dédié aux AIT (TIAregistry.org), 33,4 % des patients ont une ischémie visible en imagerie.1
Le risque d’événement cardiovasculaire (AVC ou syndrome coronaire) après un AIT est estimé entre 12 et 20 % durant les premiers 3 mois selon les séries.1 Il serait réduit drastiquement à 3,7 % lorsque les patients bénéficient d’un bilan spécialisé précoce, notamment dans une clinique spécialisée (clinique d’AIT).1, 2
Il est crucial de stratifier le risque de récidive à court terme en fonction des données cliniques et d’imagerie, et de proposer rapidement à chaque patient la prévention secondaire la plus adaptée en fonction de la cause de l’AIT.
Le bilan a 3 objectifs (
Idéalement, il est fait dans un centre spécialisé : unité neurovasculaire ou au mieux clinique ambulatoire « AIT » (il existe deux « SOS AIT » en France : à Paris, hôpital Bichat et à Toulouse). Si l’épisode est récent (< 6 heures), il doit être réalisé en urgence car il peut révéler une occlusion artérielle nécessitant une revascularisation (thrombolyse, prise en charge dans la filière dédiée ; thrombectomie).
Rechercher l’ étiologie
La fibrillation atriale est une cause à haut risque de récidive (5 % à 1 an, 3 % à 1 mois), parfois difficile à mettre en évidence. Dans l’étude S.O.S AIT, 13 % des AIT ont une cause cardio-embolique (FA connue ou découverte lors du bilan).1 La dépister avec un ECG est indispensable.2 Dans cette même série, une FA est diag- nostiquée chez 5 % des patients explorés, après un ECG ou un Holter ECG des 24 h.1
Le bilan comporte ensuite un monitoring cardiaque des 24 h au minimum et au mieux prolongé (3 semaines ; non remboursé) ou l’enregistrement du rythme cardiaque par monitoring invasif (Reveal), qui peut être pris en charge en cas d’infarctus cérébral prouvé sur l’imagerie et un bilan étiologique parfaitement négatif. Des enregistreurs externes sont également disponibles (FA paroxystique).
Une maladie des petites artères cérébrales concerne près de 20 % des patients. Cette dernière est identifiée par les caractéristiques de la lésion cérébrale (lacunaire et située dans un territoire profond) et l’analyse du parenchyme sous-jacent sur l’IRM cérébrale (leucopathie vasculaire).
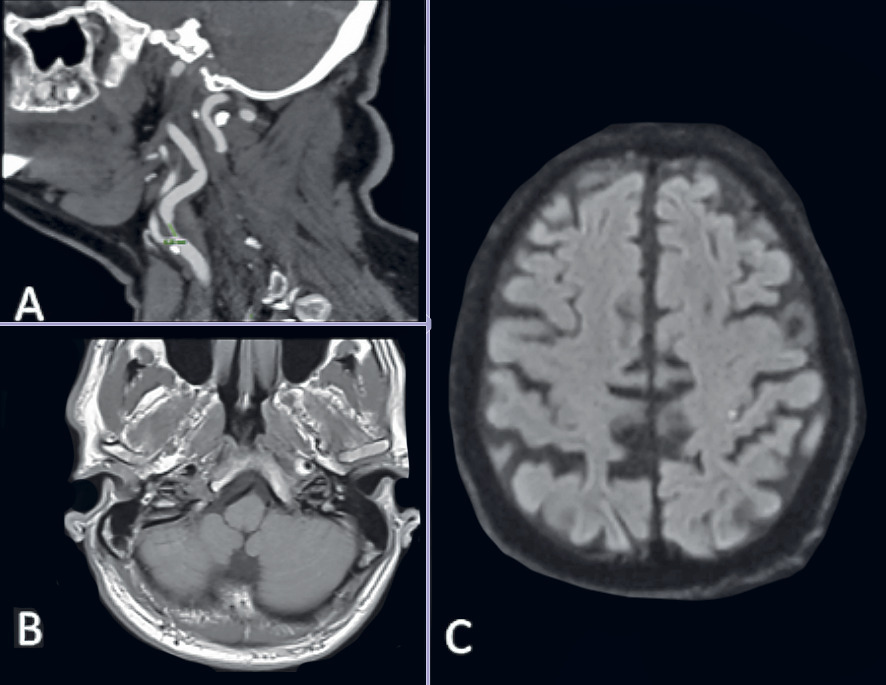
Une dissection des troncs supra-aortiques doit être suspectée chez un sujet jeune se plaignant de céphalées ou de cervicalgies, même minimes. Ce tableau doit faire prescrire une IRM Fat-Sat (saturation de graisse et des flux vasculaires) des vaisseaux extracrâniens (
Une anomalie de la NFS peut orienter vers une pathologie hématologique, polyglobulie ou thrombocytémie essentielle : ainsi, un bilan biologique minimal (NFS, bilan d’hémostase) est indiqué.
Rarement, une vascularite inflammatoire ou infectieuse (endocardite, par exemple) est en cause : la recherche d’un syndrome inflammatoire biologique se justifie en cas de point d’appel (céphalées, altération de l’état général).
Enfin, une étiologie cardio-embolique peut être détectée en échographie transthoracique ou transœsophagienne : athérome de la crosse aortique, thrombus intracardiaque, foramen ovale perméable avec anévrisme du septum interauriculaire ou avec shunt important.3 L’ECG peut révéler des séquelles d’infarctus du myocarde récent à l’origine d’un thrombus intracardiaque. En effet, un tel événement peut passer inaperçu (patient âgé, diabétique). Il doit être dépisté par un ECG et un dosage de troponine en urgence. Une douleur thoracique doit impérativement faire rechercher une dissection aortique.
Chez près de 30 % des patients, aucune étiologie n’est retrouvée (le taux de récidive est alors moindre).
Déterminer le risque de récidive
Évaluer les facteurs de risque vasculaire
Bilan en cas d’AIT datant de plus de 6 heures
Évaluation des troncs supra-aortiques (24-48 heures), au choix : doppler, angioscanner ou angio-IRM des TSA.
En cas de suspicion de dissection des troncs supra-aortiques (patient jeune < 60 ans, céphalées ou cervicalgies) : ARM des TSA avec Fat-Sat (< 1 semaine).
Si signes de dissection aortique (douleur thoracique) : angio-TDM de la crosse aortique (urgence).
Bilan biologique minimal : NFS-plaquettes, hémostase, CRP, troponine (< 24 h).
Évaluation du parenchyme cérébral : IRM cérébrale avec diffusion, FLAIR, 3D TOF (angio-IRM en temps de vol), SWI (Susceptibility Weighted Imaging ; 24 h-48 h).
Recherche d’une cause cardio-embolique : ECG (24 heures), Holter ECG des 24 heures, ETT-ETO (< 1 semaine).
Bilan des facteurs de risque vasculaire : PA aux 2 bras, pouls, température, glycémie capillaire (< 24 h), ionogramme sanguin, créatinine, EAL, HbA1c (< 1 semaine).
2. Amarenco P; Steering Committee and Investigators of the TIAregistry.org Project. Five-Year Risk of Stroke after TIA or Minor Ischemic Stroke. N Engl J Med 2018;379:1580-1.
3. Sposato LA, Cipriano LE, Saposnik G, Vargas ER, et al. Diagnosis of atrial fibrillation after stroke and transient ischaemic attack: A systematic review and meta-analysis. Lancet Neurol 2015;14:377-87.
4. Mas JL, Derumeaux G, Guillon B, et al. Patent Foramen Ovale Closure or Anticoagulation vs. Antiplatelets after Stroke. N Engl J Med 2017;377:1011-21.
5. Merwick A, Albers GW, Amarenco P, et al. Addition of brain and carotid imaging to the ABCD2 score to identify patients at early risk of stroke after transient ischaemic attack: a multicentre observational study. Lancet Neurol 2010;11:1060-9.

 Encadrés
Encadrés