Identifier les signes d’alerte et la crise suicidaire
Identifier la crise suicidaire
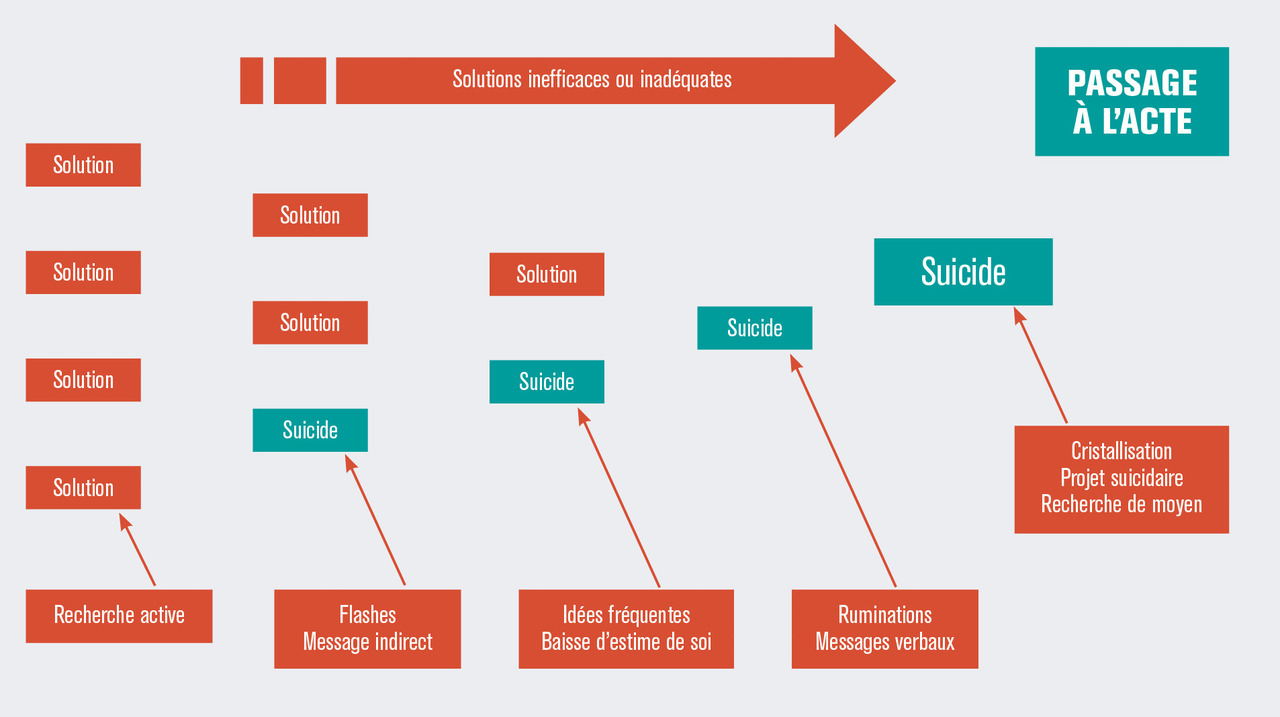
Signes d’orientation et de diagnostic
– des modifications du discours avec l’expression directe ou non d’idées et d’intention suicidaires (texte suicidaire) ;
– des modifications comportementales (désintérêt, abandon des activités habituelles, repli sur soi ou isolement, consommation inhabituelle de médicaments, toxiques ou alcool…) ou l’expression physique d’une tristesse intense (faciès triste, douloureux ou inexpressif…) ;
– des modifications des conduites instinctuelles (troubles du sommeil, asthénie, perte d’appétit ou hyperphagie) ;
– des distorsions cognitives : expression de désespoir et d’impuissance à affronter les événements de la vie, vision négative de soi et des autres ;
– des comportements préparatoires : testament, lettres aux proches, dons inhabituels d’objets…
Il est important de rappeler qu’il existe une grande ambivalence chez ces patients qui ne souhaitent pas mourir mais veulent apaiser leurs souffrances. Cela est à prendre en considération car la personne lutte contre ses idées, et il n’est pas rare qu’elle cherche de l’aide jusqu’au dernier moment, en demandant une consultation, par exemple.
Étapes de la crise suicidaire
Elle est précédée du syndrome pré-suicidaire décrit dès 1976 et constitué de la triade suivante :2
– constriction de la personnalité (émoussement affectif, diminution de la réactivité émotionnelle et comportementale, attitude de retrait, diminution des échanges interpersonnels, réduction du sens des valeurs) ;
– inhibition de l’agressivité ;
– fuite dans les idéations suicidaires.
La vigilance est de mise car les sujets ont alors un calme apparent qui cache en fait un envahissement majeur par des idéations suicidaires.
Typologies de la crise suicidaire
– crise psychosociale, déclenchée par une situation problématique interne (santé physique, par exemple) ou externe (événements de vie négatifs comme un décès, une perte ou une rupture) ;
– crise psychotraumatique, déclenchée à la faveur d’une situation menaçant l’intégrité physique, avec une confrontation soudaine et inattendue avec la mort et ayant suscité une réaction intense de peur, d’impuissance ou d’horreur ;
– crise psychopathologique, événement survenant chez une personne ayant des comorbidités psychiatriques.
Ainsi la prise en compte des particularités cliniques en lien avec les comorbidités des patients est essentielle :
– syndrome dépressif ; le risque est d’autant plus important que la sémiologie dépressive comporte un repli sur soi, une perte de plaisir (anhédonie), un sentiment de désespoir, une insomnie majeure, des caractéristiques mélancoliques… ;
– troubles anxieux ; il existe alors une sensation de tension, de difficulté de concentration en lien avec l’inquiétude ressentie, la crainte d’une catastrophe… ;
– trouble de la personnalité ; il n’existe pas de trouble de la personnalité spécifiquement associé au risque suicidaire mais la personnalité état-limite se caractérise par son impulsivité, son intolérance à la frustration, des épisodes plus sévères et par une association fréquente à des conduites addictives. De même, la personnalité histrionique est marquée par un risque suicidaire élevé avec une tendance à la récidive et à l’escalade dans les passages à l’acte ;
– conduites addictives ; l’intoxication par les drogues ou l’alcool altère le jugement et augmente le risque de tentative de suicide. Le passage à l’acte peut aussi survenir à l’occasion d’un état confusionnel par absorption massive ou au contraire dans un contexte de sevrage ;
– psychose ; le risque suicidaire est à prendre en compte à tous les stades de la maladie, au stade initial (passage à l’acte pouvant être alors imprévisible, incohérent et en lien avec une activité délirante), à la phase d’état (prise de conscience de la pathologie) ou lors d’une phase dépressive (dépression post-psychotique).
Signes d’orientation en fonction de l’âge
Chez l’adolescent, la plainte peut être indirecte et il faut être vigilant aux signes d’instabilité, de changements d’humeur, aux prises de risques inconsidérés, aux fugues ou aux conduites addictives…
Chez la personne âgée, la plainte est souvent exprimée de façon détournée et les tableaux sont atypiques, dominés par les plaintes cognitives et les symptômes somatiques.
Évaluer la crise suicidaire : risque, urgence, dangerosité
Risque
Facteurs de risque suicidaire
Il existe des facteurs de risque proximaux ou « précipitants » qui sont des facteurs relatifs à l’individu (par exemple un antécédent personnel de tentative de suicide, de pathologie psychiatrique ou des événements de vie négatifs).
Il existe aussi des facteurs de risque distaux ou « prédisposants » qui sont des facteurs pouvant prédisposer l’individu à une vulnérabilité aux comportements suicidaires (par exemple le sexe masculin, l’adolescence, la maltraitance, des abus dans l’enfance…). Ils n’ont aucune valeur prédictive s’il n’existe pas de facteurs de risque proximaux associés.
Facteurs de protection
Il convient de rechercher aussi des facteurs de protection qui tendent à protéger le patient d’un passage à l’acte. II s’agit essentiellement du soutien familial, amical, social, mais aussi de la qualité de l’alliance thérapeutique et d’éléments individuels tels que la souplesse cognitive ou la capacité de résilience (capacité à faire face à des situations difficiles). Ces éléments, qui différent en fonction de l’âge, sont à rechercher durant l’entretien mais doivent être mis en perspective avec l’ensemble de l’évaluation car la souffrance psychique peut être plus forte que les éléments protecteurs.Urgence
Ainsi l’urgence doit être considérée comme « faible » s’il n’existe pas de scénario précis et « élevée » s’il existe un scénario et une planification à court terme du passage à l’acte.
Dangerosité
Intervention
Entretien
Il convient de poser des questions ouvertes, sans jugement ou moralisation mais sans cautionner pour autant les propos. Les questions doivent se poser de façon simple et directe (
L’entretien doit permettre de transmettre l’idée que la personne peut s’en sortir avec de l’aide. L’intervention est justifiée par l’ambivalence. Le désir de mort qui est exprimé n’est pas forcément un désir de ne plus vivre, mais plutôt un désir de vivre mieux et surtout de ne plus souffrir.
L’expression des émotions doit être encouragée car cela permet de diminuer la détresse. Il ne faut pas hésiter à faire reformuler les propos du patient afin de l’aider à nommer ses émotions.
Après un temps introductif, les idées suicidaires peuvent être abordées, en posant directement la question. Le fait d’interroger le patient sur des idées suicidaires n’augmente pas le risque de passage à l’acte mais améliore le dépistage (
En résumé : respecter, écouter, comprendre, agir pour l’acronyme « RECA ».
Quand hospitaliser ?
Si le patient est considéré comme à faible risque de passage à l’acte suicidaire, la question d’une hospitalisation peut être évoquée avec lui mais un suivi ambulatoire doit toujours être proposé. Il convient aussi de déterminer avec le patient un plan de sécurité détaillant les différentes conduites à tenir si une situation de crise survenait.
La décision d’hospitalisation en milieu spécialisé se fait en fonction de l’évaluation de l’urgence de la situation et du degré d’ambivalence du patient (
Pour rappel, une amélioration brutale de la symptomatologie doit être investiguée car elle peut être le signe d’un envahissement par les idées suicidaires (syndrome de Ringel2).
Créer un lien de confiance
Les idées reçues sur le suicide
Les conduites suicidaires sont à l’origine de nombreuses idées fausses, qui ont, comme le décrit Pierre Morissette,1 « une fonction sociale importante : protéger l’environnement contre les divers sentiments (culpabilité, agressivité, impuissance) suscités par le comportement suicidaire et fournir des explications sécurisantes ». Il est important de connaître ces mythes afin de les infirmer.
Parler du suicide avec un patient risque de le faire passer à l’acte
Au contraire, cela permet au patient d’exprimer sa souffrance, ses difficultés et ses craintes. Cela lui permet aussi de se sentir compris et écouté, et peut entraîner un soulagement. Le risque de passage à l’acte n’est pas majoré et cela améliore son dépistage. Il est donc essentiel au cours de l’entretien d’évoquer directement cette question, après avoir instauré un climat de confiance.
Avoir des idées suicidaires ou avoir effectué une tentative de suicide, c’est anodin
Toutes les personnes qui expriment des idées suicidaires ne passent pas à l’acte, mais il ne faut pas pour autant banaliser leur existence. De même, il ne faut jamais banaliser un passage à l’acte, même si la dangerosité de celui-ci peut paraître faible. Une tentative de suicide est le signe d’une souffrance psychique majeure qui doit être prise en compte. De plus, une personne qui a déjà fait une tentative de suicide est plus à risque de récidive (10 % des suicidants récidivent dans l'année qui suit, et 10 % décèdent par suicide dans les 10 ans).2
Le geste suicidaire est un choix / un acte courageux / un acte de lâcheté
Ce n’est pas un choix librement consenti. C’est la conséquence d’une détresse majeure dans laquelle la personne se sent dans une impasse et considère qu’elle n’a plus le choix. Les personnes qui ont des idées suicidaires ne veulent pas forcément mourir, mais vivre mieux et surtout ne plus souffrir.
On ne peut pas prévoir
Il arrive fréquemment que les patients évoquent leurs idées suicidaires de façon directe ou allusive à leurs proches. Il est aussi très fréquent qu’ils consultent leur médecin généraliste la semaine précédant le geste. De plus, la crise suicidaire est un processus dynamique et progressif qui est marqué par un changement de comportement (changement radical d’attitude, modification des habitudes alimentaires, retrait, isolement, consommations excessives d’alcool ou de toxiques…) ou des modifications émotionnelles (perte de plaisir, désintérêt, asthénie, dévalorisation, changements d’humeur…). Ces signes ne sont pas pathognomoniques de la crise suicidaire mais témoignent d’un état de souffrance et de détresse qu’il convient de prendre en compte.
Il existe une cause unique et facilement identifiable
Les processus pouvant mener à un passage à l’acte sont multiples et complexes. C’est le résultat de l’interaction entre les facteurs de risque et les facteurs de protection (v. p. 49), et on ne peut donc pas mettre en avant une seule et unique cause après un geste suicidaire. Il peut cependant exister un facteur précipitant qui favorise le passage à l’acte (événement de vie difficile, par exemple la perte d’un emploi ou une rupture). Mais celui-ci est à prendre en compte dans un contexte de difficultés multifactorielles et propres à chaque patient.
On ne peut rien faire
On retrouve chez les patients suicidaires une grande ambivalence, entre le désir de vivre et l’envie d’apaiser une souffrance devenue insupportable. Le fait de parler peut permettre un soulagement de cet état de crise et il convient ensuite d’orienter la personne de façon adaptée, selon les critères de risque, d’urgence et de dangerosité (critères « RUD »). Une prise en charge de type « intervention de crise » permet généralement une désescalade des idées de suicide.
2. Vuagnat A, Jollant F, Abbar M, Hawton K, Quantin C. Recurrence and mortality 1 year after hospital admission for non-fatal self-harm: a nationwide population-based study. Epidemiol Psychiatr Sci 2019;1-10.
2. Ringel E. The presuicidal syndrome. Suicide Life Threat Behav 1976;6:131-49.
3. Séguin M, LeBlanc L, Brunet A. Intervention en situation de crise et en contexte traumatique. Montréal : Gaëtan Morin, 2006.
4. Seguin M, Terra J. Formation à l’intervention de crise suicidaire : manuel du formateur. Paris : ministère de la Santé et de la Protection sociale, 2004.
5. NHS Choices. Depression: primary care presentation. Map of medicine. London: NHS Choices, 2014.
6. Darcourt PM-G. La crise suicidaire : reconnaître et prendre en charge. Rapport d’expertise pour la Conférence de consensus. John Libbey Eurotext, Fédération française de psychiatrie, 2001:421-46.
7. Walter M, Jousset D, Traisnel C, Berrouiguet S, Lemey C. Les racines philosophiques du « rester en lien » : la clinique du souci. Encéphale 2019;45:S3-S6.

 Encadrés
Encadrés