L’obstacle premier est celui de la langue pour les patients allophones et le recours encore trop faible à l’interprétariat professionnel par les acteurs de santé.3 Le présent article porte principalement sur les aspects techniques de l’accès aux droits.
Tous les médecins sont confrontés à deux principales difficultés pour leurs patients étrangers en situation précaire :
d’une part, les questions de solvabilité financière, c’est-à-dire les difficultés d’accès ou de maintien dans la durée d’une protection maladie (Assurance maladie, aide médicale de l’État [AME]…) ;
d’autre part, la diversification des types de certificats médicaux demandés par les patients durant leur parcours administratif en France dans un contexte de durcissement des politiques migratoires et de recours accru à la biolégitimité.* 4, 5
Il s’agit ici de donner quelques repères essentiels pour permettre aux praticiens de se (ré)approprier le cadre général et les logiques globales.
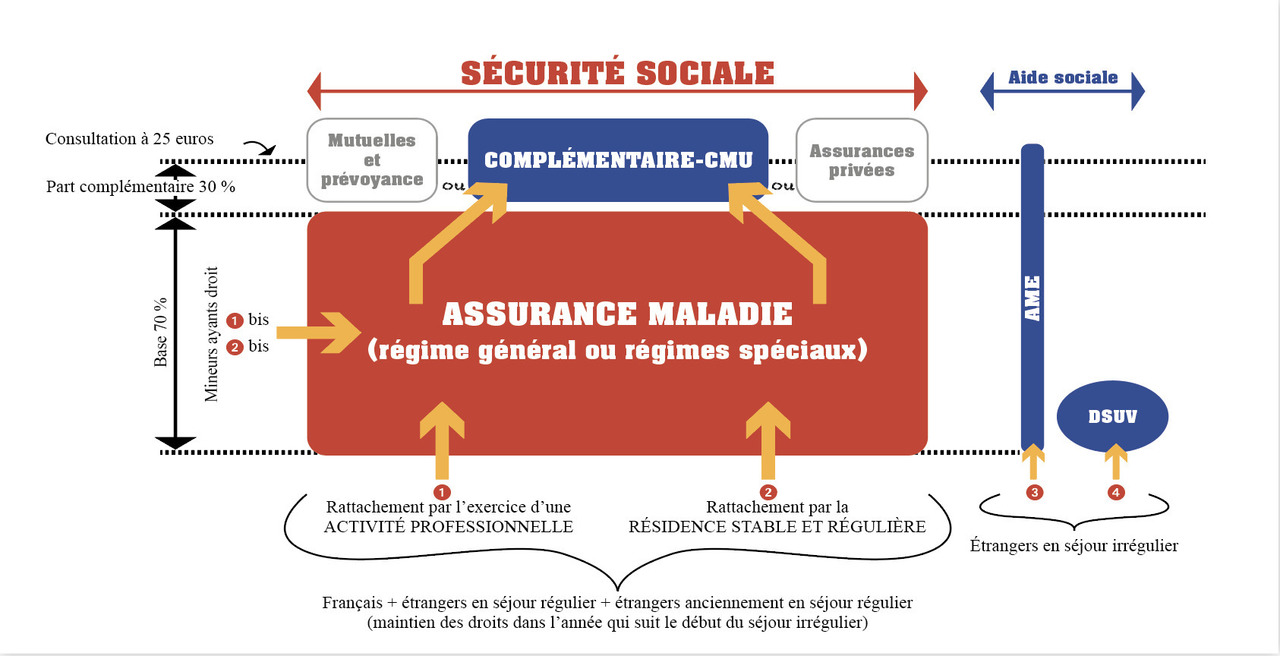
Solvabilité : la question de l’ouverture et du maintien des droits
Un écart important entre droits et pratiques
Dans la pratique, des personnes avec des droits ouvrables au jour des soins peuvent rester pendant de longues périodes sans droits ouverts,7 soit parce que le processus de traitement de la demande est long, soit parce que les justificatifs à produire sont inaccessibles pour la personne ou non réglementaires (état civil, preuve de l’absence de couverture au pays de provenance, relevé d’identité bancaire).6
Des retards, des restrictions de soins, voire des refus, faute de droits ouverts ou ouvrables
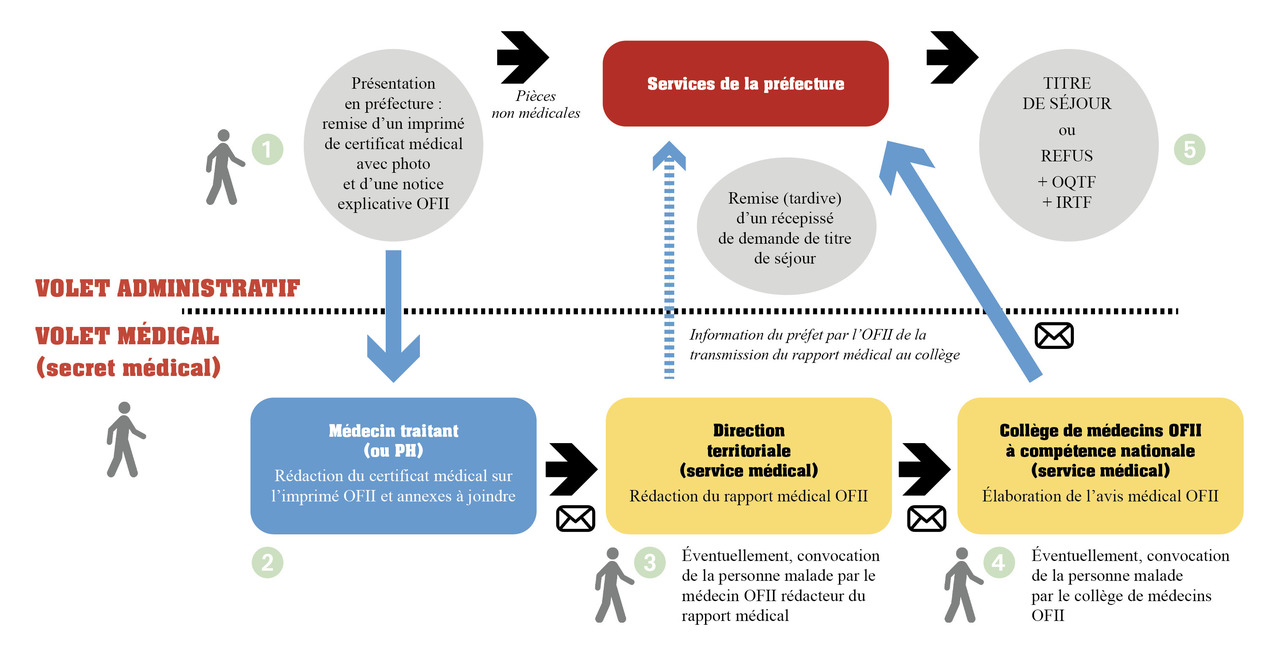
Certificats médicaux et titre de séjour pour soins
Pour les étrangers atteints de maladie grave, la détention d’un titre de séjour est un élément important pour assurer la continuité des soins.
Prévu par la loi,8 le droit au séjour pour raison médicale concerne « l’étranger résidant habituellement en France dont l’état de santé nécessite une prise en charge médicale dont le défaut pourrait entraîner des conséquences d’une exceptionnelle gravité, et si, eu égard à l’offre de soins et aux caractéristiques du système de santé dans le pays dont il est originaire, il ne pourrait pas y bénéficier effectivement d’un traitement approprié ». Les demandeurs et les intervenants sollicités doivent connaître les modalités d’application de ce droit par les préfectures et les médecins du service médical de l’Office français de l’immigration et de l’intégration (OFII). L’ensemble des médecins sollicités doivent connaître le cadre juridique et réglementaire9 et les principes de délivrance des certificats et rapports médicaux requis pour la procédure. Enfin, s’il estime que les critères médicaux de la demande sont remplis, le médecin se trouve dans l’obligation déontologique de délivrer ou de faciliter la délivrance du rapport médical.
L’évaluation médicale des risques définis par la loi doit prendre en compte plusieurs éléments :
– la notion de nécessité d’une prise en charge médicale intègre tous les moyens, médicamenteux, biologiques, radiologiques et/ou interventions de professionnels de santé de disciplines diverses et/ou autres, mis en œuvre pour gérer l’affection en cause ;
– le risque « d’exceptionnelle gravité » se traduit par une diminution significative de l’espérance de vie sans incapacité, un risque significatif de mortalité prématurée et/ou de handicap grave et repose sur l’appréciation de chaque médecin et sur le pronostic de l’affection en cause en l’absence de traitement. Il n’existe aucune liste réglementaire d’affections ;
– le risque « de non-bénéfice effectif d’un traitement approprié » dans le pays d’origine repose sur une évaluation individuelle de la situation clinique (stade d’évolution de la maladie, risques de complications…), de la réalité des ressources sanitaires suffisantes en termes de qualité, de quantité, de disponibilité et de continuité effectives et appropriées du pays d’origine (structures, équipements, dispositifs médicaux et appareils de surveillance, personnels compétents, stock de médicaments…) et des inégalités d’accès aux soins dans les pays d’origine.** Si le patient lui-même est en mesure d’apporter des informations sur ses propres difficultés d’accès aux soins dans son pays, les indicateurs de certaines institutions internationales (Organisation mondiale de la santé, Programme des Nations unies pour le développement, Programme commun des Nations unies sur le VIH-sida, Organisation internationale du travail) et les rapports de certaines organisations non gouvernementales sur le terrain permettent d’obtenir des éléments concordants sur les capacités des systèmes de santé concernés.
Si les conditions médicales sont remplies, une évaluation socio-juridique menée par un/des intervenants compétents est indispensable pour surmonter les obstacles, parfois non réglementaires, de la procédure (moment opportun du dépôt, qualification de la demande, évaluation sur le long terme des risques de recours contentieux auprès du tribunal administratif en cas de rejet, recherche d’autres motifs de régularisation, adresse valide, date et modalités d’entrée en France, passeport en cours de validité, preuves de présence d’un an de résidence en France). Cela implique un travail pluridisciplinaire indispensable et un temps d’échange avec le patient avant d’entamer toute procédure de demande de titre de séjour.
Une nouvelle procédure depuis janvier 2017
Désormais confié au service médical de l’OFII, ce transfert d’autorité médicale a eu pour conséquence un durcissement des pratiques, avec une forte diminution de la protection en 201710 ainsi qu’un allongement conséquent de la procédure (de 6 à 8 mois). Sur le plan social et juridique, les obstacles se sont multipliés avec une augmentation de la dématérialisation de la procédure et un durcissement des mesures d’éloignement en cas de rejet de la demande de titre de séjour, cette évolution rendant encore plus nécessaire un accompagnement pluridisciplinaire.
Créé en 1979, le Comité pour la santé des exilés (Comede) s’est donné pour mission d’« agir en faveur de la santé des exilés et de défendre leurs droits ». En près de 40 ans, le soin et l’accompagnement de 150 000 personnes de plus de 150 nationalités dans le cadre des consultations et des permanences téléphoniques ont fait du Comede un acteur essentiel de la solidarité à l’égard des migrants/étrangers et un dispositif d’observation privilégié de leur santé et de leurs conditions d’accès aux soins. Les activités d’accueil, soins et soutien des exilés ainsi que d’information, de formation et de recherche sont indispensables pour répondre aux objectifs de l’association. Les actions du Comede sont conduites en partenariat avec des associations, institutions et professionnels de la santé, du droit et de l’action sociale.
Permanence téléphonique médicale nationale du Comede : 01 45 21 38 93, du lundi au jeudi, de 14h30 à 17h30.
2. Comité pour la santé des exilés. Migrants/étrangers en situation précaire. Guide pour les professionnels. Paris : Santé publique France, Direction générale de la santé, 2015.
3. Haute Autorité de santé, service évaluation économique et santé publique. Interprétariat linguistique dans le domaine de la santé. Référentiel de compétences, de formation, et de bonnes pratiques, HAS 2017. www.has-sante.fr ou http://bit.ly/2DGghos
4. Veïsse A. Les lésions dangereuses. In : Plein droit GISTI 2003, n° 56, 2003.
5. Fassin D. L’Empire du traumatisme. Enquête sur la condition de victime (avec R. Rechtman). Paris : Flammarion, 2007.
6. Groupe d’information et de soutien des immigrés, Comité pour la santé des exilés. La prise en charge des frais de santé par la Sécurité sociale. Note pratique, Gisti-Comede, novembre 2017.
7. Comité pour la santé des exilés. Rapports d’observation, Comede 2013, 2014, 2017.
8. Article L313-11 11° du code de l’entrée et du séjour des étrangers et du droit d’asile (art. 6.7° de l’accord franco-algérien pour les Algériens) modifié le 07/03/2016.
9. Arrêté conjoint du ministère de la Santé et des Affaires sociales et celui de l’Intérieur daté du 27 décembre 2016 relatif aux conditions d’établissement et de transmission des certificats médicaux, rapports médicaux et avis ainsi que par l’arrêté du ministère de la Santé et des Affaires sociales du 5 janvier 2017 fixant les orientations générales pour l’exercice par les médecins de l’Office français de l’immigration et de l’intégration, de leurs missions, prévues à l’article L.313-11 (11°) du code de l’entrée et du séjour des étrangers et du droit d’asile.
10. Office français de l’immigration et de l’intégration, service médical. Rapport 2017 au Parlement, procédure d’admission au séjour pour soins. 2018. www.ofii.fr ou http://bit.ly/2J9AA11

 Encadrés
Encadrés