Instaurer de bonnes habitudes
En premier lieu, les horaires de sommeil sont analysés : régularité des horaires de coucher et de lever, en comparant la période de travail à celle des week-ends et des vacances. Les horaires sont dits réguliers quand la différence entre l’horaire du milieu du sommeil en période de travail et celui en période de repos n’excède pas deux heures. Les horaires de travail sont de potentiels perturbateurs en cas de poste particulier (de nuit...). Dans tous les cas, la tenue d’un agenda du sommeil (www.agendadusommeil.fr) permet de visualiser les habitudes du sujet.
On recherche également la prise de stimulants (café, thé, boissons à base de coca, nicotine en soirée ou la nuit), l’irrégularité des horaires de repas, les repas tardifs le soir, la pratique inappropriée de sport (soit trop tardive, après 19 h, soit l’absence d’activité physique).
Ces dernières années, de nouveaux comportements se sont installés, lors du coucher, liés à l’arrivée dans le lit des smartphones et des tablettes dont la luminosité de l’écran et le type d’activités très interactives repoussent l’endormissement et provoquent des éveils nocturnes.2
Tous les facteurs environnementaux qui peuvent modifier le sommeil sont à considérer : température de la pièce, persistance d’un éclairage nocturne dans la chambre (notamment les diodes lumineuses des chargeurs), bruits dans la chambre ou les espaces environnants (ascenseur, proximité d’un aéroport, voisins...). Il faut connaître les conditions spécifiques du sommeil : chambre indépendante ou, au contraire, studio où l’espace dédié au sommeil est difficile à individualiser, lit partagé (avec un compagnon, un enfant...) ou lit individuel, présence de télévision ou non dans la chambre, compagnon bruyant ou peu respectueux du sommeil de l’autre.
La première étape de la prise en charge comportementale de l’insomnie passe par l’aménagement et la correction des mauvaises habitudes (
Restriction de sommeil
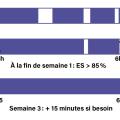
La restriction de sommeil a pour objectif de réduire le temps passé au lit afin de le faire coïncider le plus possible avec le temps de sommeil ressenti, réduisant ainsi de façon significative la fenêtre de sommeil au temps estimé de sommeil par le patient, l’heure du lever étant fixée au préalable, l’heure du coucher étant volontairement retardée, les siestes étant interdites. Le patient doit tenir un agenda de sommeil et acquérir une autonomie par rapport à la technique en sachant calculer l’efficacité de sommeil ; il s’agit du pourcentage du temps passé au lit la nuit qui est réellement passé à dormir ([temps de sommeil estimé/temps passé au lit] × 100) et adapter sa fenêtre de sommeil. Le but est de renforcer l’efficacité de sommeil. Si l’efficacité de sommeil calculée grâce à l’agenda reste supérieure à 85 % de façon stable au bout d’une semaine ou plus, le coucher, en fonction de la demande du patient, peut être avancé de quinze minutes tout en conservant une heure de lever fixe.
En revanche, si l’efficacité de sommeil reste inférieure à 80 % après dix jours, le temps passé au lit est réduit de quinze minutes supplémentaires sans jamais limiter le temps passé au lit en deçà de cinq heures.
Habituellement, une restriction du temps passé au lit raisonnable de six heures ou six heures trente d’emblée suffit.8 C’est une technique particulièrement intéressante quand il y a des éveils dans la nuit, ou que le temps passé au lit est plutôt long, entre huit et dix heures (
Sur le plan subjectif, les effets de la restriction de sommeil s’accompagnent d’un endormissement plus rapide, de moins d’éveils dans la nuit et d’une amélioration de l’efficacité du sommeil. Sur le plan objectif, le gain en temps de sommeil reste cependant modeste et les effets sur la qualité de sommeil peu mesurés.9-11
Il faut prévenir le patient de possibles effets indésirables : apparition d’une somnolence diurne excessive,12 moindre régulation émotionnelle, avec anxiété, déclenchement d’un état maniaque, notamment en cas de trouble de l’humeur, ou précipitation d’une crise d’épilepsie chez un patient épileptique.11
Contrôle du stimulus
Elle repose sur la notion de conditionnement et le fait que le message déclencheur du sommeil est de se mettre au lit. La finalité est donc de renforcer cette association « lit = sommeil », avec toute une série de consignes qui vont dans ce sens (
Les effets indésirables n’ont pas été étudiés. Il n’existe pas de contre-indication connue.
Techniques de relaxation, ou de méditation
Renforcer les synchroniseurs
– utiliser la lumière naturelle : le matin quand il fait jour (aller au travail à pied ou à vélo, faire 15 minutes de course à pied), le midi au moment de la pause (en prenant le temps d’aller à l’extérieur). En hiver, une lampe de luminothérapie peut être utilisée le matin ;
– pratiquer vingt à trente minutes de sport tous les jours, de préférence le matin et à des horaires réguliers, en évitant la période avant le coucher ;
– prendre ses repas à heures régulières ;
– favoriser des activités en groupe : le travail, quand il a des horaires réguliers, est un excellent synchroniseur, sinon organiser des activités en groupe dans la journée à heures fixes.
Changement de comportement progressif
1. Thérapie de référence : TCCi
Les thérapies cognitivo-comportementales de l’insomnie (TCCi) sont les thérapies de référence de l’insomnie. Elles entraînent des améliorations durables du sommeil. Elles sont efficaces dans 70 à 80 % des cas. En revanche, en cas d’insomnie à courte durée de sommeil, les résultats sont nettement moins satisfaisants.
Ce sont des psychothérapies qui combinent une modification des comportements et un travail sur les croyances et les représentations du sommeil et de l’insomnie. Parfois, des techniques de relaxation ou de méditation y sont associées.
Elles sont réalisées par des médecins ou des psychologues formés au sommeil. Leur accessibilité n’est malheureusement pas toujours aisée pour tous, soit en raison d’un manque de thérapeutes, soit en raison du tarif de ces thérapies. Elles se pratiquent en individuel ou en groupe, éventuellement en visioconférence.
Les approches techniques les plus efficaces sont la restriction du temps passé au lit et celle du contrôle du stimulus. Il faut entre trois et huit séances pour un programme complet. Selon les dernières recommandations européennes sur l’insomnie,15 en cas d’inaccessibilité, refus du patient, échec du traitement, les alternatives sont les hypnotiques, avec un traitement à plus long terme, supérieur aux vingt-huit jours recommandés par la Haute Autorité de santé, avec une prise quotidienne ou de préférence par intermittence, dont les avantages et les inconvénients doivent être discutés au cas par cas.
2. Bonnes habitudes du sommeil
- Éviter tous les excitants : café, thé, vitamine C, boissons à base de caféine ou de coca, etc.
- Ne pas faire de repas copieux le soir et éviter l’alcool au dîner.
- Éviter de pratiquer un sport ainsi que toute activité stimulante à proximité du sommeil.
- Dormir dans une chambre aérée, dont la température ambiante se situe entre 18 et 20 °C.
- Favoriser les activités relaxantes le soir : lecture, musique, télévision (dans le salon).
- Réchauffer ses mains et ses pieds au coucher (bouillotte), mais rafraîchir son lit en cas d’éveil.
- Éviter les écrans proches des yeux une heure avant le coucher.
- Se déconnecter une fois couché (pas de téléphone, pas de tablette, pas d’ordinateur).
- Trouver son rythme de sommeil et le respecter en se levant à des heures régulières.
3. Contrôle du stimulus
- Ne se coucher que lorsqu’on a sommeil et uniquement pour dormir.
- Réserver le lit au sommeil et à l’intimité.
- Ne pas rester au lit si l’endormissement ne survient pas dans les quinze minutes.
- Répéter cette procédure aussi souvent que nécessaire.
- Se lever définitivement le matin dès qu’on a l’impression de ne plus dormir, garder un horaire de lever très régulier.
- Dans la journée, pas de siestes, à l’exception de siestes brèves (de 5 à 20 minutes).
2. Royant-Parola S, Londe V, Trehout S, Hartley S. Nouveaux médias sociaux, nouveaux comportements de sommeil chez les adolescents. L’Encephale 2018;44:321-8.
3. Riemann D, Baglioni C, Bassetti C, Biorvatn B, Groselj LD, Ellis JG, et al. European guideline for the diagnosis and treatment of insomnia. J Sleep Res 2017;26:675-700.
4. Epstein DR, Sidani S, Bootzin RR, Belyea MJ. Dismantling multicomponent behavioral treatment for insomnia in older adults: A randomized controlled trial. Sleep 2012;35(6):797-805.
5. Qaseem A, Kansagara D, Forciea MA, Cooke M. Denberg TD, Clinical Guidelines Committee of the American College of Physicians. Management of chronic insomnia disorder in adults: A clinical practice guideline from the American College of Physicians. Ann Int Med 2016;165(2):125-33.
6. Maurer LF, Espie CA, Kyle SD. How does sleep restriction therapy for insomnia work? A systematic review of mechanistic evidence and the introduction of the Triple-R model. Sleep Med Rev 2018;42:127-38.
7. Londe V, Royant-Parola S, Liane M-T, Storch Y, Dagneaux S, Aussert F, et al. Prise en charge de l’insomnie chronique : les ateliers insomnie du Réseau Morphée. Médecine Sommeil 2011;8:166-72.
8. Royant-Parola S, Brion A, Poirot I. Prise en charge de l’insomnie. Elsevier Masson. Paris: 2017.
9. Morgenthaler T, Kramer M, Alessi C, Friedman L, et al. Practice parameters for the psychological and behavioral treatment of insomnia: An update. An American Academy of Sleep Medicine Report. Sleep 2006;290:1415-9.
10. Friedman L, Benson K, Noda A, Zarcone V, Wicks DA, Connell KO, et al. An actigraphic comparison of sleep restriction and sleep hygiene treatments for insomnia in older adults. J Geriatric Psychiatry and Neurology 2000;13(1):17-27.
11. Miller CB, Espie CA, Epstein DR, Friedman L, Morin CM, Pigeon WR, et al. The evidence base of sleep restriction therapy for treating insomnia disorder. Sleep Med Rev 2014;18:415-24.
12. Kyle SD, Morgan K, Spiegelhalder K, Espie CA. No pain, no gain: An exploratory within-subjects mixed-methods evaluation of the patient experience of sleep restriction therapy (SRT) for insomnia. Sleep Med 2011;12:735-47.
13. Bootzin RR. Stimulus control treatment for insomnia. Proceedings, 80th Annual. Convention, APA 1972:395-6.
14. Becker PM. Hypnosis in the management of sleep disorders. Sleep Med Clin 2015;10(1):85-92.

 Encadrés
Encadrés